Chapitre 2. L’incidence du COVID-19 sur la santé
Le COVID-19 a eu des conséquences sanitaires désastreuses. À la mi-octobre 2021, 240 millions de personnes avaient contracté le virus, et près de 4.9 millions y avaient succombé. Qui plus est, des millions de convalescents présentent des symptômes durables qui les empêchent de reprendre une vie normale. Les cas de détresse psychologique sont devenus sensiblement plus nombreux. Il existe également un gradient social manifeste pour ce qui est du risque de contamination et de décès. Le COVID-19 a d’autre part perturbé la prise en charge des personnes atteintes d’autres pathologies. C’est ainsi que les dépistages du cancer ont fréquemment été retardés, des opérations chirurgicales non urgentes ont été reportées, l’utilisation des services d’urgence a diminué et les délais d’attente avant une intervention chirurgicale élective se sont allongés. Néanmoins, la vaccination a changé la donne en 2021, car elle a réduit le risque de maladie grave et de décès. La réticence de certaines catégories de population et la perte d’efficacité des vaccins demeurent un défi constant.
La pandémie de COVID-19 constitue la plus grave crise sanitaire mondiale depuis la pandémie de grippe de 1918. À la mi-octobre 2021, plus de 240 millions de cas avaient été recensés, et près de 4.9 millions de personnes avaient succombé au virus (Johns Hopkins Coronavirus Resource Center, 2021[1]). Ces chiffres minimisent toutefois l’ensemble des conséquences sanitaires de la pandémie, dans la mesure où de nombreux cas et décès sont passés inaperçus. En outre, tant la maladie que les mesures d’endiguement et d’atténuation mises en œuvre pour ralentir la propagation du virus SARS-CoV-2 et de ses variants ont eu de lourdes répercussions sur la santé et le bien-être des populations et, plus largement, sur la société et l’économie.
Pour faire face à l’urgence sanitaire, il a fallu prendre des mesures draconiennes et de grande envergure qui étaient auparavant impensables dans de nombreux pays de l’OCDE. Bien des pays de l’OCDE ont pris des mesures d’endiguement et d’atténuation, différentes par leur intensité et leur durée, afin de réduire la propagation du virus lors des vagues épidémiques qui se sont succédé depuis le début de l’année 2020. Dans le même temps, les autorités compétentes ont cherché à accroître les capacités des systèmes de santé face à l’augmentation des cas graves de COVID-19, ouvrant de nouveaux lits d’hôpital, renforçant la capacité des services de soins intensifs, décrétant la mobilisation générale des professionnels de santé, et augmentant considérablement les moyens des laboratoires. Des investissements considérables ont été consacrés aux systèmes informatiques et aux outils de santé numériques dans le but de mieux suivre les patients et tracer les cas contacts et d’améliorer la précision des données de santé. Des fonds importants ont été dédiés à la recherche afin d’accélérer le développement de vaccins et de traitements efficaces.
Pourtant, dans de nombreux pays de l’OCDE, les mesures de lutte contre la pandémie n’ont pas été appliquées aussi vite ni aussi largement qu’il aurait fallu face à cette crise sans précédent (même si cela tient en partie à une certaine méconnaissance du virus). La gestion de crise s’est, en règle générale, améliorée lors des poussées épidémiques ultérieures. Il n’en reste pas moins que le défaut structurel de préparation aux situations d’urgence sanitaire et le manque de réactivité des systèmes de santé ont été révélés au grand jour. Dans son examen de la réponse mondiale à la crise du COVID-19, le Groupe indépendant sur la préparation et la riposte à la pandémie a relevé, entre autres lacunes, l’insuffisance du financement et des tests de préparation en cas de pandémie, l’absence d’action décisive pour mettre en œuvre une stratégie d’endiguement agressive, l’absence d’un leadership mondial coordonné et la lenteur du financement des interventions (Independent Panel for Pandemic Preparedness and Response, 2021[2]). D’autres études indépendantes, réalisées en Europe ou par le G20, dressent des constats analogues (Commission paneuropéenne de la santé et du développement durable, 2021[3] ; G20, 2021[4]).
Cette crise est l’occasion d’apprendre à rendre les systèmes de santé plus résilients, en tirant les leçons de la pandémie et des mesures prises pour en contenir les effets. Le présent chapitre contribue à cette entreprise, à travers l’évaluation des conséquences directes et indirectes du COVID-19 sur la santé dans les pays membres de l’OCDE.
Le chapitre décrit tout d’abord l’ensemble des répercussions sanitaires directes du COVID-19 dans les pays de l’OCDE, assorti de chiffres clés, comme le nombre de contaminations et de décès, et d’indicateurs sur la santé de la population, tels que la surmortalité ou l’espérance de vie, et présente les éléments connus à ce jour concernant le « COVID long ». Une attention particulière est portée aux effets que la vaccination et l’émergence des variants ont eus sur l’évolution de la pandémie au cours de l’année 2021. L’analyse se concentrera ensuite sur certaines catégories de population particulièrement vulnérables et exposées au risque, et l’on cherchera notamment à déterminer quel gradient social peut marquer la répartition des contaminations, des malades et des décès. La dernière partie de ce chapitre sera consacrée aux conséquences indirectes du COVID-19 sur la santé, à travers ses effets néfastes sur la santé mentale, et aux perturbations dans l’accès aux soins pour les personnes atteintes d’autres pathologies.
Les effets directs du COVID-19 sur la santé de la population ont été considérables. Dans les 38 pays de l’OCDE, on enregistrait à la mi-octobre 2021 plus de 110 millions de contaminations et plus de 2.1 millions de décès liés au virus SARS-CoV-2. Cela représente un peu moins de la moitié de l’ensemble des contaminations (47 %) et des décès (44 %) recensés à l’échelle mondiale. Eu égard aux nombreuses contaminations asymptomatiques et aux capacités de dépistage insuffisantes dans certains pays, ce bilan est largement en deçà de la réalité. Un nombre croissant d’études de séroprévalence donnent à penser que le niveau réel des contaminations a été nettement supérieur aux chiffres officiels, et ce dans beaucoup de régions (Ioannidis, 2021[5] ; Byambasuren et al., 2021[6]).
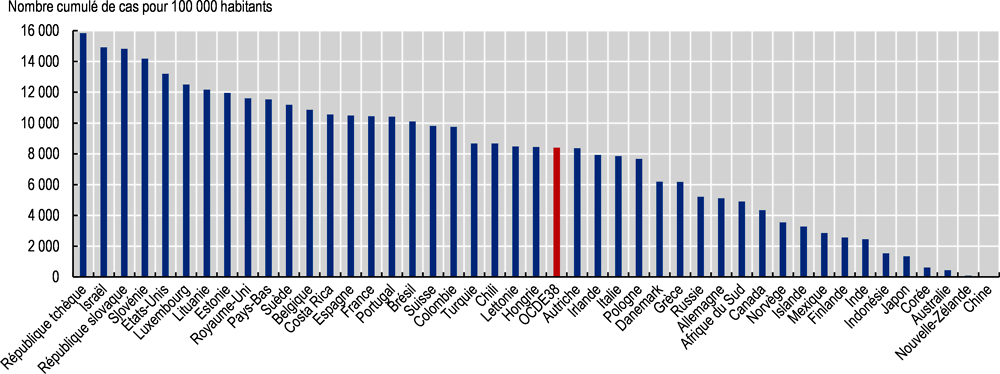
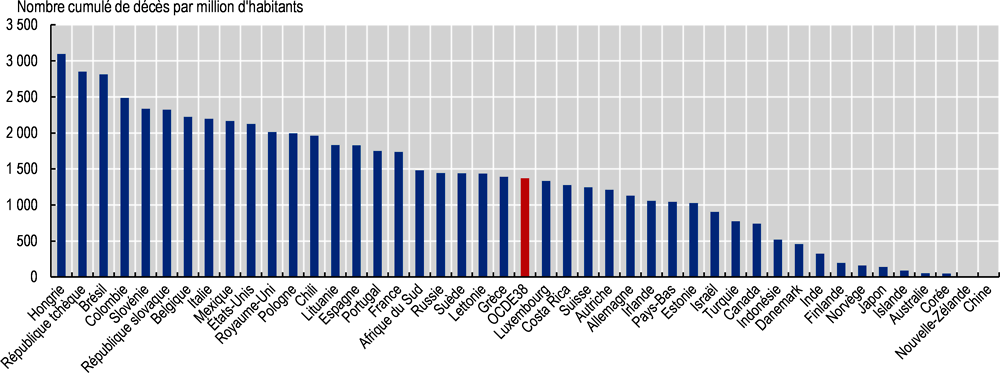
Au début du mois d’octobre 2021, le nombre cumulé de cas déclarés de COVID-19 s’élevait en moyenne à quelque 8 400 pour 100 000 habitants dans les pays de l’OCDE, avec un maximum de près de 16 000 en République tchèque et un minimum inférieur à 100 en Nouvelle-Zélande (Graphique 2.1). Les décès attribués au COVID-19 étaient compris entre plus de 3 000 par million d’habitants en Hongrie et 6 en Nouvelle-Zélande, la moyenne OCDE s’établissant à 1 370 (Graphique 2.2). Parmi les pays partenaires clés de l’OCDE, le nombre cumulé des décès attribués au COVID-19 est élevé au Brésil (2 800 par million d’habitants), mais très faible en Chine (3 par million d’habitants).
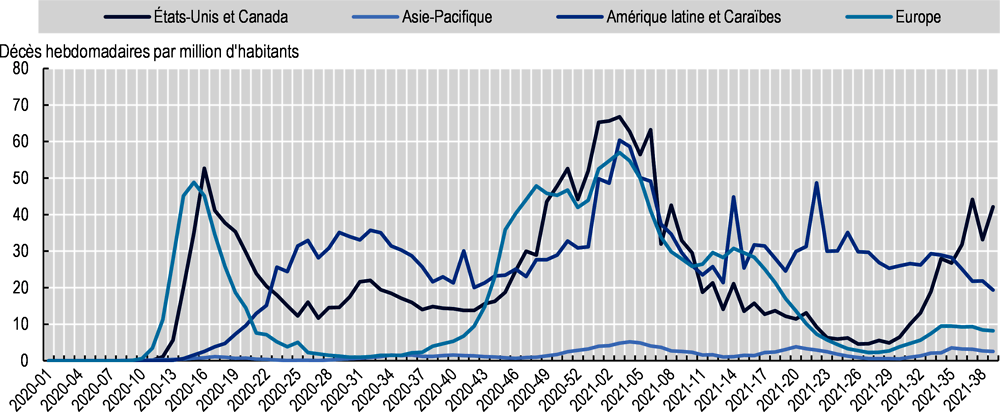
Les décès dans de nombreux pays européens de l’OCDE ont atteint un point culminant entre la fin 2020 et le début 2021, tandis que les pays d’Amérique du Nord et d’Amérique latine membres de l’Organisation ont connu une mortalité élevée tout au long de l’année 2021
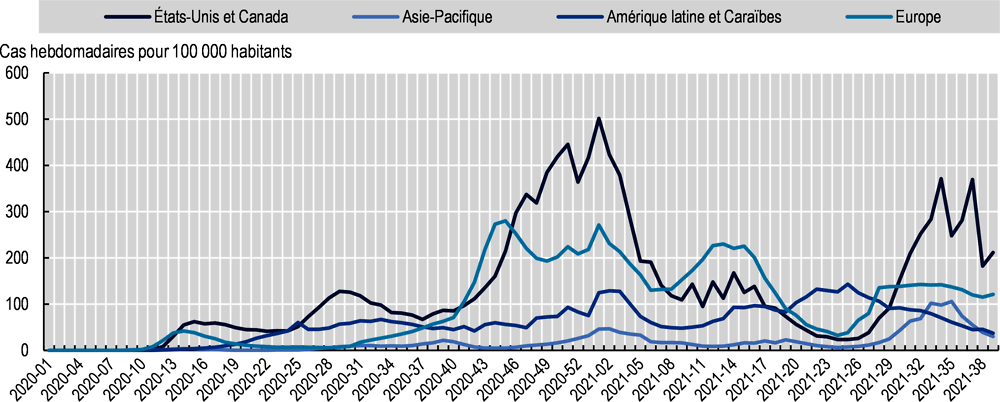
Depuis le début de l’année 2020, le monde a subi plusieurs pics de contaminations au SARS-CoV-2 et de décès attribués au COVID-19, mais le moment où ces pics ont été atteints et leur ampleur ont été variables selon le pays et la région (Graphique 2.3 et Graphique 2.4).
La plupart des pays européens membres de l’OCDE ont enregistré une poussée des contaminations et des décès entre la fin 2020 et le début 2021 ; de nombreux pays du sud et de l’ouest du continent avaient déjà été durement touchés en mars-avril 2020. Si les taux de contamination sont repartis sensiblement à la hausse dans quelques pays vers le mois de juillet 2021, la mortalité n’a pas augmenté dans les mêmes proportions.
Aux États-Unis et au Canada, la progression du virus a été globalement analogue à celle observée en Europe en 2020 et 2021, cependant les nouveaux cas de COVID-19 et les décès y ont fait un nouveau rebond en août et septembre 2021.
La situation a été plus hétérogène parmi les pays d’Amérique latine membres de l’OCDE. Les taux de contamination et de mortalité ont atteint un sommet en juillet 2021 en Colombie, et en septembre suivant au Costa Rica. Le Chili a enregistré son plus fort taux de mortalité vers le milieu de l’année 2020, ainsi qu’un pic du nombre de cas enregistrés au deuxième trimestre de 2021. Les données concernant le Mexique sont en deçà de la réalité1.
Dans les pays de l’OCDE de la région Asie-Pacifique, les taux d’incidence hebdomadaire et les taux de mortalité étaient faibles, par comparaison, tout au long des années 2020 et 2021. Il n’en reste pas moins que l’Australie, la Corée et le Japon ont tous les trois enregistré leur pic de contaminations au troisième trimestre 2021.
L’évolution différente selon les pays des nouvelles contaminations et des décès liés au COVID-19 s’explique par la diversité des stratégies d’endiguement et d’atténuation et par le calendrier de mise en œuvre, ainsi que par l’inégale capacité des systèmes de santé à prendre en charge les patients atteints du COVID-19 et à s’adapter aux défis actuels. Les taux de létalité, en effet, ont généralement diminué au fil du temps, si bien que les taux cumulés de la plupart des pays de l’OCDE convergeaient aux alentours de 1 à 2 % au début du mois d’octobre 2021. Le phénomène s’explique en partie, et assez simplement, par le renforcement progressif du dépistage. Les campagnes de vaccination, alliées à une meilleure gestion de la maladie et à l’accroissement des moyens à la disposition des systèmes de santé, ont été pour beaucoup dans le recul des taux de létalité. Néanmoins, des facteurs échappant au contrôle immédiat des responsables de l’action publique – comme les caractéristiques géographiques, le profil démographique de la population, la prévalence de certains facteurs de risque comme l’obésité – font que certains pays ont été plus exposés que d’autres à des taux élevés de contamination et de mortalité (OCDE, 2020[8] ; OCDE, 2021[9] ; OCDE/Union européenne, 2020[10] ; OCDE, 2020[11] ; OCDE/Union européenne, 2020[10]).
L’émergence de « variants préoccupants » a été un facteur déterminant dans l’évolution de la pandémie. Ce terme sert à désigner les variants qui se caractérisent par une transmissibilité ou une virulence accrues, ou qui diminuent l’efficacité des vaccins et des traitements, et qui présentent de ce fait un risque sanitaire supérieur à la souche originelle2. Cela vaut particulièrement pour le variant Delta. Isolé pour la première fois en octobre 2020, il est devenu, dès le milieu de l’année 2021, la souche dominante du SARS-CoV-2 dans la quasi-totalité des pays de l’OCDE. Il s’est révélé être deux fois plus contagieux que les variants précédents et que la souche originelle (CDC, 2021[12]), et provoque des affections plus graves. Chez les personnes non vaccinées, le risque d’hospitalisation est environ deux fois plus élevé que dans le cas du variant Alpha (Twohig et al., 2021[13]) ; le risque de décès est plus important lui aussi qu’avec les précédents variants, et plus de deux fois supérieur à celui de la souche originelle (Fisman et Tuite, 2021[14]).
La vaccination a réduit le risque de maladie grave et de décès dus au COVID-19 en 2021
L’arrivée des vaccins contre le COVID-19 en 2021 a changé la donne dans les efforts mondiaux pour maîtriser la pandémie (OCDE, 2021[15]). Les différents vaccins autorisés dans les pays de l’OCDE réduisent tous sensiblement le risque d’infection symptomatique, d’hospitalisation et de décès, et réduisent (sans toutefois l’éliminer) la contagion chez les individus ayant un schéma vaccinal complet. Des études de plus en plus nombreuses tendent à indiquer que l’efficacité en conditions réelles, pour ce qui est de prémunir contre les infections symptomatiques, des deux vaccins à ARNm actuellement disponibles (Pfizer-BioNTech et Moderna) est supérieure à 85 % après deux injections (Public Health Ontario, 2021[16] ; Vaccine Effectiveness Expert Panel, 2021[17])3. Elle avoisine 80 % dans le cas du vaccin Oxford-AstraZeneca contre le variant Alpha (Vaccine Effectiveness Expert Panel, 2021[17]). La protection offerte contre les formes graves, les hospitalisations et les décès est encore plus élevée (Public Health Ontario, 2021[16] ; Vaccine Effectiveness Expert Panel, 2021[17]). Il semblerait que les vaccins soient légèrement moins efficaces face aux formes symptomatiques du COVID dues au variant Delta, mais évitent néanmoins un grand nombre d’hospitalisations et de décès (Lopez Bernal et al., 2021[18] ; Vaccine Effectiveness Expert Panel, 2021[17]).
La couverture vaccinale s’étend de façon très inégale dans les pays de l’OCDE, où la proportion de la population ayant un schéma vaccinal complet était comprise entre un peu moins de 40 % en Colombie et au Mexique, à 86 % au Portugal à la mi-octobre 2021 (Our World in Data, 2021[19]). Sa progression est tributaire de nombreux facteurs, à commencer par les procédures d’approbation prévues par la réglementation, les stratégies d’achat et de répartition des doses et la disponibilité des infrastructures et du personnel de santé adéquats. L’hésitation, voire l’opposition, de certaines catégories de population est aussi un frein à la vaccination dans quelques pays.
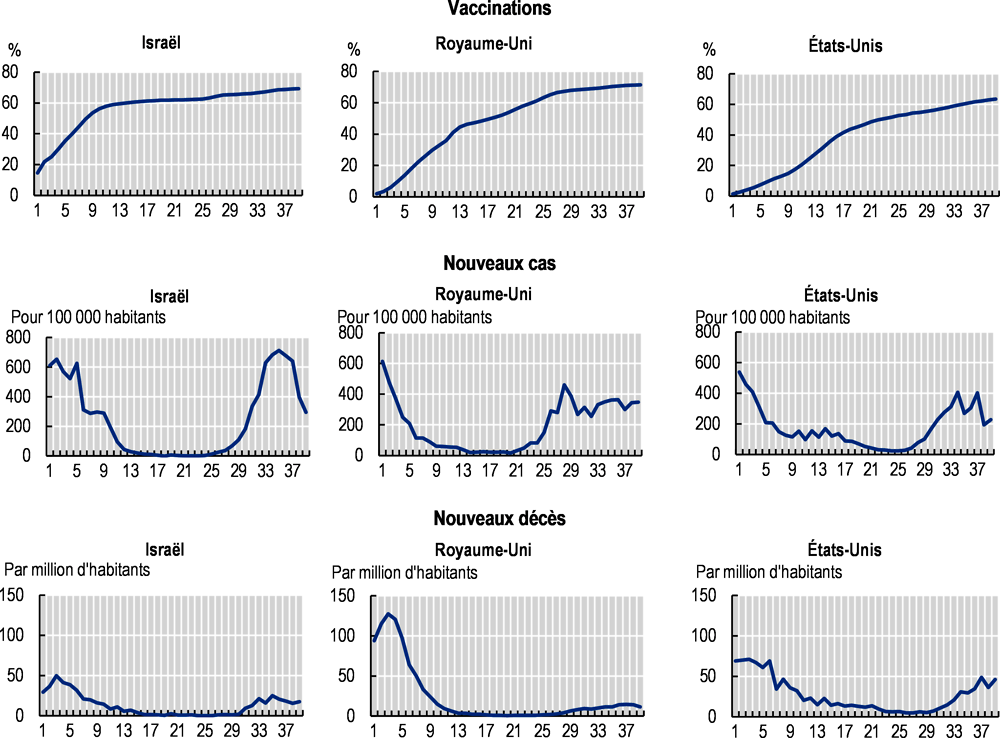
Les États-Unis, Israël et le Royaume-Uni ont été parmi les premiers pays de l’OCDE à entamer une campagne de vaccination. La rapidité de ces campagnes au cours des premiers mois de l’année 2021, jointe aux mesures d’endiguement et d’atténuation, a contribué à une diminution très nette du nombre de nouvelles contaminations et de décès au cours du premier semestre (OCDE, 2021[15]). Dans ces trois pays, un pic de contaminations a été observé au début du mois de janvier 2021, suivi d’un rapide déclin des taux d’incidence au cours des mois qui ont suivi (Graphique 2.5). Les taux d’infection sont repartis à la hausse à partir du mois de juin, comme dans bon nombre d’autres pays de l’OCDE, avec la propagation du variant Delta, plus contagieux. Pour autant, cette nouvelle poussée épidémique ne s’est pas accompagnée en régle générale d’une augmentation égale du nombre de décès dus au COVID-19. En effet, dans les pays de l’OCDE où plus de 65 % de la population était vaccinée à la mi-octobre, la mortalité hebdomadaire a diminué de 8 % en moyenne par rapport à la fin janvier 2021 – contre 55 % dans les pays où la couverture vaccinale est moindre (pour les pays qui ont comptabilisé des décès dus au COVID-19).
La recrudescence des contaminations et des décès, à partir des mois de juin et juillet 2021, aux États-Unis, en Israël et au Royaume-Uni ainsi que dans quelques autres pays de l’OCDE concerne principalement les individus non vaccinés, les taux de vaccination plafonnant aux alentours de 60-70 % après avoir progressé rapidement les premiers temps. Ainsi en France, les chiffres de la dernière semaine de septembre 2021 montrent que les taux d’incidence et de mortalité à sept jours étaient huit fois plus élevées chez les non-vaccinés que chez les personnes ayant un schéma vaccinal complet. Qui plus est, les non-vaccinés représentaient 74 % de l’ensemble des hospitalisations pour cause de COVID-19 et 77 % des admissions en soins intensifs pour le même motif (DREES, 2021[20]). En Italie, 90 % des décès dus au COVID-19 enregistrés entre la mi-août et la mi-septembre 2021 chez les 40-59 ans concernaient des personnes non protégées par le vaccin (Instituto Superiore di Sanità, 2021[21]). Le constat est le même aux États-Unis, où, avec la propagation du variant Delta, les personnes non vaccinées avaient cinq fois plus de chances d’être contaminées par le virus, dix fois plus d’être hospitalisées et 11 fois plus de mourir (CDC, 2021[22]).
Il semble néanmoins que la protection assurée par les vaccins contre le COVID-19 s’amenuise au fil du temps (Public Health England, 2021[23] ; Thomas et al., 2021[24] ; Naaber et al., 2021[25]). C’est pourquoi, au début du mois d’octobre 2021, 15 pays de l’OCDE avaient commencé à proposer une dose de rappel à tout ou partie de leur population vaccinée. Ces rappels, la plupart du temps, sont destinés à certaines tranches d’âge ou catégories à risque, toutefois une proportion importante de la population a déjà reçu cette dose supplémentaire en Israël (43 %) et au Chili (20 %) (Our World in Data, 2021[19]). Les premières données disponibles concernant Israël semblent indiquer que les 60 ans et plus sont ainsi mieux protégés contre les affections symptomatiques et les formes graves (Bar-On et al., 2021[26]). Cette pratique toutefois demeure controversée en raison des faibles progrès de la vaccination dans d’autres parties du monde, l’Organisation mondiale de la santé souhaitant d’ailleurs un moratoire sur les rappels jusqu’à la fin 2021, afin que tous les pays puissent vacciner au moins 40 % de leur population (OMS, 2021[27]).
La forte contagiosité du variant Delta et l’affaiblissement de la protection assurée par les vaccins rend nécessaire de vacciner une proportion bien plus importante de la population pour atteindre « l’immunité de groupe » – si tant est qu’il soit possible de l’atteindre. L’application de certaines mesures de santé publique doit dès lors être envisagée même dans les pays où la couverture vaccinale est élevée.
Les campagnes de vaccination ont contribué à protéger les personnes âgées et les autres groupes vulnérables
Compte tenu de la mise à disposition progressive des vaccins et des défis logistiques que pose le déploiement rapide de la vaccination, tous les pays de l’OCDE ont défini des priorités claires quant aux publics à immuniser en premier. Si l’ordre précis de ces priorités diffère, les personnes âgées et autres groupes vulnérables figurent systématiquement en tête de liste. Au mois d’octobre 2021, pratiquement tous les pays de l’OCDE avaient ouvert la vaccination à l’ensemble de leur population adulte, et la plupart également aux adolescents.
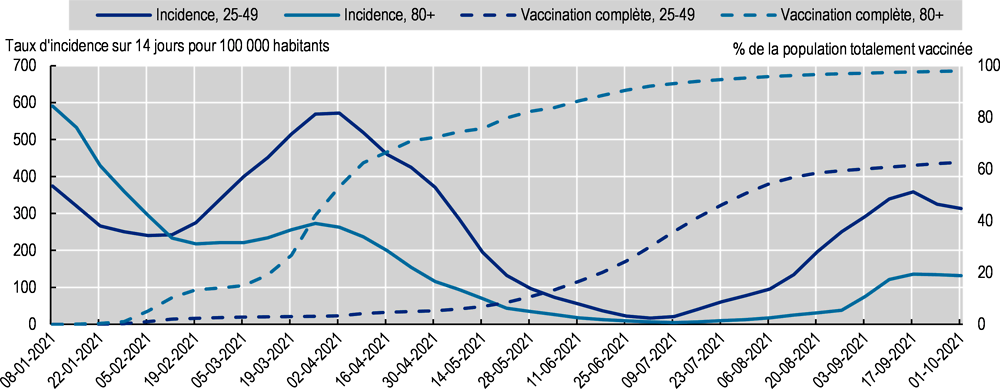
L’effet de la vaccination parmi les groupes vulnérables est indéniable. En Autriche, par exemple, les taux de contamination chez les personnes de 80 ans et plus étaient en déclin depuis le commencement de l’année 2021 et pratiquement nuls au début du mois de juillet, du fait que près de 93 % de la tranche d’âge était totalement vaccinée (Graphique 2.6). La propagation du variant Delta a fait croître les taux de contamination, à partir des alentours du mois de juillet, chez toutes les classes d’âge. Toutefois, les personnes âgées ayant une couverture vaccinale nettement plus importante que les autres classes d’âge, la recrudescence des cas – due à une plus forte contagiosité du variant Delta et à la perte d’efficacité progressive des vaccins – a été de moindre ampleur chez elles que chez les plus jeunes. Des tendances analogues ont été observées en Allemagne, où l’on a pu constater que les contaminations refluaient bien plus vite chez les 80 ans et plus que parmi les autres classes d’âge depuis janvier 2021 (Robert Koch Institut, 2021[28]).
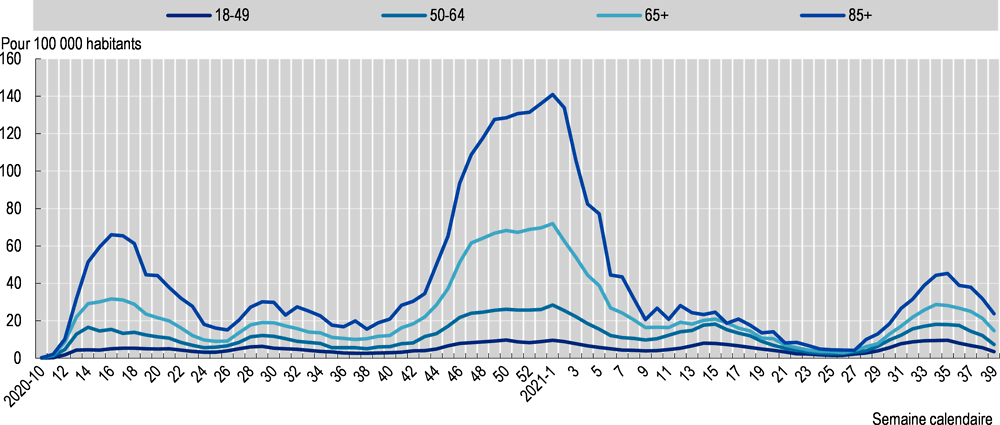
Le renforcement de la couverture vaccinale a aussi contribué à une baisse des hospitalisations en 2021, notamment chez les personnes âgées. Aux États-Unis, par exemple, les taux d’hospitalisation des personnes âgées de 85 ans et plus ont diminué très sensiblement avec l’intensification des campagnes de vaccination (Graphique 2.7). Au mois de juin, ils étaient très proches, chez cette classe d’âge particulièrement vulnérable, de ceux calculés pour l’ensemble de la population. Repartis à la hausse au mois de juillet, sous l’effet entre autres du variant Delta, les taux d’hospitalisations ont amorcé un nouveau reflux au début du mois de septembre. Cela étant, s’ils étaient à cette époque, chez les moins de 50 ans, identiques à ce qu’ils étaient en janvier, ils ne représentaient en revanche qu’un tiers du niveau atteint lors du pic de début d’année dans le cas des personnes de 85 ans et plus.
La surmortalité a excédé de plus de 60 % le nombre de décès dus au COVID-19 comptabilisés en 2020 dans les pays de l’OCDE
Les décès imputés au COVID-19 forment un indicateur essentiel pour apprécier les conséquences sanitaires de la pandémie, toutefois la comparabilité internationale de cet indicateur est limitée par les différences au niveau des pratiques nationales de comptabilisation, d’enregistrement et de codification de ces décès. De plus, divers facteurs comme le manque de tests de dépistage au début de la pandémie ont pu empêcher d’établir avec certitude la cause d’un décès. C’est pourquoi le décompte des morts dus au COVID-19 est probablement en deçà de la réalité, avec une marge d’erreur plus ou moins importante selon les pays.
Une analyse de la mortalité toutes causes confondues – et en particulier de la surmortalité, qui correspond aux décès enregistrés en plus du nombre qui aurait normalement été attendu à un moment donné de l’année – fournit une évaluation globale de la mortalité qui est moins tributaire des facteurs susmentionnés (Encadré 2.1). Cependant, il ne s’agit pas d’une mesure directe des décès liés au COVID-19, car cet indicateur rend compte de tous les décès excédentaires, quelle que soit leur cause.
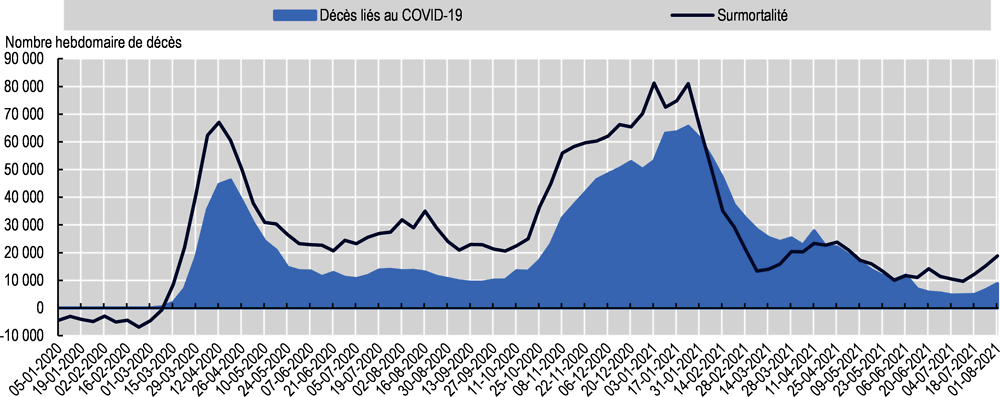
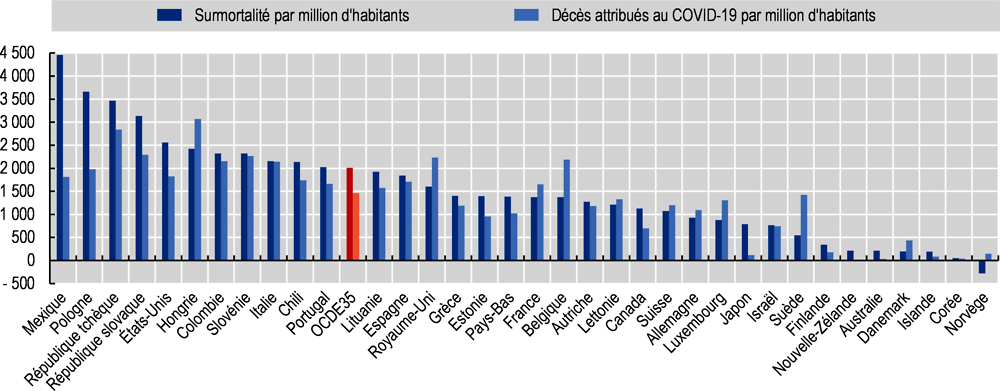
Dans 30 pays de l’OCDE, le total des décès surnuméraires recensés chaque semaine excédait largement celui des décès dus au COVID-19, et ce, du mois de mars jusqu’à la fin de l’année 2020 (Graphique 2.8). On peut conclure à une sous-estimation importante des décès directement imputables au virus dans certains pays, et aussi voir là le signe d’une possible augmentation de la mortalité liée à d’autres causes, en conséquence indirecte de la pandémie. La surmortalité a commencé à diminuer à partir de la fin du mois de janvier 2021 et est restée inférieure au nombre de morts du COVID-19 aux mois de février et mars suivants. L’une des explications possibles se trouve dans le formidable recul du nombre de décès dus à la grippe par rapport aux années 2015 à 2019, dans de nombreux pays de l’hémisphère Nord, du fait des mesures de distanciation sociale. Pour ce qui est de l’année 2021, la surmortalité a été jusque-là plus modérée et davantage en phase avec le décompte des décès imputés au COVID-19.
À l’échelon national, la surmortalité a été positive dans tous les pays à une exception près (la Norvège) durant la période de 18 mois qui court de janvier 2020 à juin 20214. Le taux de surmortalité par million d’habitants est particulièrement élevé au Mexique (Graphique 2.9)5. Il est à l’inverse très faible en Nouvelle-Zélande, en Australie, au Danemark, en Islande et en Corée. Au total, environ 2.5 millions de personnes supplémentaires sont mortes dans les pays de l’OCDE, par rapport au nombre moyen de décès enregistrés au cours des cinq années précédentes. Autrement dit, les décès survenus entre janvier 2020 et mars 2021 étaient supérieurs de 12 % à la normale (Tableau d’annexe 2.A.1).
À l’échelle mondiale, l’OMS a fait savoir que, selon ses estimations, la surmortalité totale imputable au COVID-19 en 2020, à la fois directement et indirectement, devait s’élever à au moins 3 millions de décès (OMS, 2021[31]). Ce chiffre serait supérieur de 1.2 million au nombre de décès officiellement attribués à la pandémie.
Limites à la comparabilité internationale des données sur la mortalité due au COVID-19
Pour les décès imputables au COVID-19, la comparabilité internationale est affectée par la diversité des pratiques d’enregistrement, selon le lieu où le décès s’est produit et la disponibilité de tests de dépistage (surtout au début de la pandémie), et des pratiques de codification. En particulier :
La prise en compte ou non de tous les décès liés au COVID-19 qui surviennent en dehors des hôpitaux. Ainsi, la Belgique, la France et l’Italie, entre autres, ont d’emblée mis en place des procédures de déclaration améliorées et accélérées pour comptabiliser les décès survenant dans d’autres contextes, notamment en établissement de soins.
Les différences en matière de capacités de dépistage entre les pays et au fil du temps, de nombreux pays ayant été confrontés à de fortes pénuries de tests au début de la pandémie.
Les différentes pratiques de codification, en particulier le fait de comptabiliser les cas suspects conjointement à ceux confirmés par un test. Par exemple, la Belgique, le Luxembourg et le Royaume-Uni comptabilisent ensemble les cas probables et ceux confirmés par un test dans leurs données sur la mortalité liée au COVID-19.
La prise en compte des seuls décès ayant le COVID-19 comme cause sous-jacente ou celle également des décès dont il est une cause secondaire ou contributive.
Utiliser les données sur la surmortalité pour apprécier les conséquences directes et indirectes du COVID-19
Les limites des données sur la surmortalité en termes de comparabilité internationale sont nettement moindres que dans le cas des décès attribués au COVID-19. Cependant, il ne s’agit pas d’une mesure directe des décès liés au COVID-19, car cet indicateur rend compte de tous les décès excédentaires, quelle que soit leur cause. Les différences nationales du taux de mortalité tendanciel en lien avec divers événements et avec l’évolution du virus signifient qu’il faut faire preuve de prudence lorsqu’on compare la surmortalité à un instant T. En particulier :
Les différences entre les pays eu égard à d’autres événements importants cette année et les années précédentes, comme les épidémies de grippe sévères ou modérées, les vagues de chaleur et les catastrophes naturelles, peuvent conduire à sous-estimer ou surestimer l’impact du COVID-19 sur la surmortalité. Dans le présent chapitre, une période de référence de cinq ans (2015-19) est retenue afin de mieux lisser les éventuels écarts. Cependant, avec une telle période de référence, le nombre attendu de décès repose sur l’hypothèse qu’il n’y a aucun changement ni dans la taille de la population ni dans sa structure par âges.
La surmortalité étant calculée comme un effet net, elle peut par conséquent être négative – auquel cas, le nombre de décès au cours de la période considérée est inférieur à celui relevé au cours des années précédentes. Une action efficace contre la propagation de la pandémie pourra se traduire à la fois par un faible nombre de décès dus au COVID-19 et par une diminution des décès dus à d’autres causes. Dans ce cas, le nombre de décès comptabilisés dus au COVID-19 sera un indicateur plus précis du bilan humain de la pandémie (Simonson et Viboud, 2021[32]).
L’apparition du COVID-19 et les vagues épidémiques ultérieures ne se sont pas produites de manière simultanée, ce qui peut nuire à la comparabilité des données sur des périodes de courte durée.
Tant pour la mortalité liée au COVID-19 que pour la surmortalité, les délais différents de déclaration des décès peuvent également avoir une incidence sur les tendances récentes et sur les comparaisons internationales.
Source : Morgan et al., (2020[33]), « Excess mortality : Measuring the direct and indirect impact of COVID-19 », https://doi.org/10.1787/c5dc0c50-en.
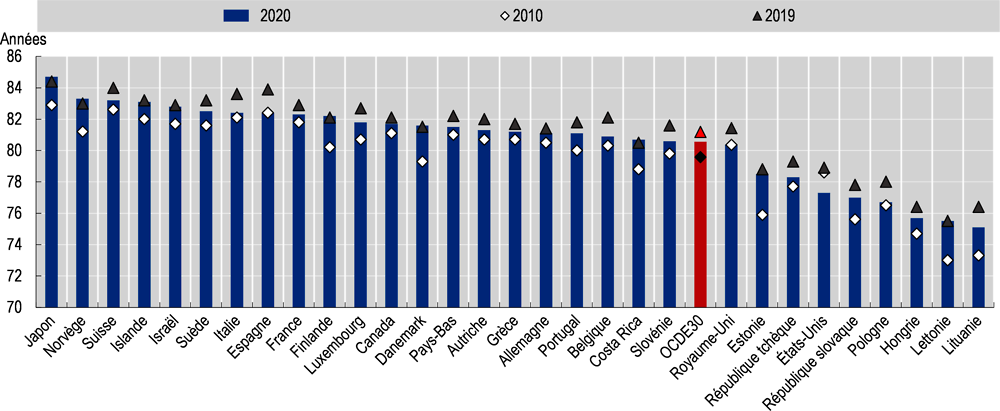
L’espérance de vie a diminué en 2020 dans 24 pays de l’OCDE sur 30
Dans tous les pays de l’OCDE sauf six, le nombre exceptionnellement élevé de décès en 2020 a eu une incidence sur l’espérance de vie. Avant même la pandémie de COVID-19, l’allongement de l’espérance de vie avait sensiblement marqué le pas dans un certain nombre de pays de la zone au cours de la dernière décennie, en grande partie en raison d’un ralentissement de l’amélioration de la mortalité due aux maladies cardiovasculaires, d’une hausse de la mortalité due à la démence et de graves épidémies de grippe (Raleigh, 2019[34]). Les données préliminaires pour 2020 donnent à penser que l’espérance de vie a reculé dans tous les pays pour lesquels des données sont disponibles, à l’exception du Costa Rica, du Danemark, de la Finlande, du Japon, de la Lettonie et de la Norvège (Graphique 2.10).
Ce recul annuel a été particulièrement marqué aux États-Unis (-1.65 an), en Espagne (-1.5), en Lituanie et en Pologne (-1.3 an), ainsi qu’en Belgique et en Italie (-1.2 an). En Espagne, en Italie, en Pologne et au Royaume-Uni, l’espérance de vie est aujourd’hui proche des niveaux de 2010 ; et aux États-Unis, l’espérance de vie prévue en 2020 est inférieure de plus d’un an à ce qu’elle était en 2010.
Le « COVID long » touche de nombreuses personnes
Le « COVID long », qui se caractérise par des symptômes tels que la fatigue, des difficultés à respirer, des douleurs thoraciques ou de l’anxiété, empêche tout retour à la vie normale, avec des répercussions sociales et économiques potentiellement durables. Si les recherches sur le sujet se multiplient, on ne sait pas encore très bien par quels mécanismes ces symptômes se prolongent dans le temps, pourquoi certaines catégories de population sont plus exposées, ni quel est le meilleur moyen de traiter la maladie. À ce jour, un consensus sur la définition exacte du « COVID long » fait également défaut. Cela étant, quelques éléments convergents commencent à émerger.
Les données réunies au sujet de la prévalence du COVID long diffèrent beaucoup entre les études sur la question, compte tenu des paramètres de ces études, des groupes de populations couverts et d’autres facteurs encore.
Les recherches effectuées sur des groupes importants donnent à penser que le taux de prévalence est élevé. En recoupant des données issues des dossiers médicaux électroniques de plus de 270 000 malades du COVID-19 en convalescence, habitant pour la plupart aux États-Unis, Taquet et al. ont observé que plus de 37 % des individus présentaient au moins un symptôme de COVID long 4 à 6 mois après avoir été diagnostiqués (Taquet et al., 2021[35]). Après analyse des résultats d’un cycle récent de son enquête Coronavirus Infection Survey, et à partir d’un échantillon de taille analogue, l’Office national de statistique du Royaume-Uni a estimé que, début septembre 2021, 1.1 million de personnes (1.7 % de la population) pouvaient déclarer avoir été atteintes d’un « COVID long » pendant plus de quatre semaines après les premiers signes de contamination par le COVID-19 (ONS, 2021[36]). Parmi celles-ci, 77 % ont eu (ou supposent avoir eu) le COVID-19 au moins 12 semaines auparavant.
D’autres études à petite ou moyenne échelles montrent elles aussi que le COVID long est un sujet de préoccupation majeur. En France par exemple, sur 4 000 patients, environ 60 % de ceux qui ont été hospitalisés à cause du COVID-19 en présentaient au moins un symptôme six mois encore après l’avoir contracté, et 25 % en présentaient au moins trois (Ghosn et al., 2021[37]). Des études de plus faible envergure, menées par exemple à Rome (Italie) (Carfi et al., 2020[38]) et Genève (Suisse) (Nehme et al., 2021[39]), ont donné des résultats cohérents dans leur ensemble. L’étude réalisée par Sudre et al., cependant, donne un nombre plus réduit de personnes atteintes de COVID long, 2 à 3 % seulement des personnes contaminées par le COVID déclarant encore des symptômes au bout de 12 semaines ou plus (Sudre et al., 2021[40]).
Le fait est que, après avoir fait la synthèse des résultats d’études réalisées en Europe, aux États-Unis et en Chine, Rajan et al. est arrivé à la conclusion qu’environ un quart des personnes atteintes du COVID-19 continuent d’en présenter des symptômes 4 à 5 semaines après un test positif, et une sur dix en a encore après 12 semaines (Rajan et al., 2021[41]).
Les symptômes de COVID long qui reviennent le plus souvent dans les différentes études sont la fatigue, les difficultés à respirer ainsi que l’anxiété (COVID-19 Longitudinal Health and Wellbeing National Core Study/ONS, 2021[42] ; Rajan et al., 2021[41] ; Taquet et al., 2021[35] ; Huang et al., 2021[43]). Parmi les personnes qui considèrent être atteintes d’un COVID long au Royaume-Uni, 19 % déclarent qu’elles éprouvent une gêne considérable dans les actes de la vie quotidienne (ONS, 2021[36]).
Certains groupes de populations semblent plus particulièrement sujets au COVID long. La persistance de symptômes est ainsi fréquente chez les femmes et les personnes âgées (Sudre et al., 2021[40]). Parmi les autres facteurs de risque, citons le surpoids/l’obésité, une hospitalisation pour cause de COVID-19 et le nombre de symptômes présentés pendant la phase aiguë (Rajan et al., 2021[41]).
Des données préliminaires laissent imaginer que le COVID long a aussi des conséquences économiques significatives du fait des absences ou de la perte de productivité. Ayant analysé la situation professionnelle de patients français hospitalisés à cause du COVID-19, Garrigues et al. ont observé que 69 % seulement de ceux qui travaillaient auparavant avaient repris leur activité professionnelle 3 à 4 mois après leur hospitalisation (Garrigues et al., 2020[44]). Ces observations concordent avec celles d’une étude réalisée aux États-Unis (Chopra et al., 2020[45]), dont il ressort que 23 % de ceux qui avaient un emploi n’avaient pas repris le travail, pour raisons de santé, 60 jours après leur sortie d’hôpital. Parmi ceux qui l’avaient repris, 26 % avaient soit des horaires aménagés ou des tâches modifiées, pour raisons de santé.
Le traitement du COVID long est devenu une priorité pour de nombreux pays en 2021. En Europe, des directives cliniques spéciales ont été élaborées et des services dédiés aux soins de suite ont été créés pour hâter le rétablissement des patients qui en sont atteints (Rajan et al., 2021[41]). La campagne de vaccination qui se poursuit devrait faire diminuer le nombre de nouveaux cas de COVID long, puisque le vaccin semble renforcer également la protection contre la persistance de symptômes (Antonelli et al., 2021[46]).
Le COVID-19 menace la population dans son ensemble, mais tous les groupes ne courent pas les mêmes risques. Ainsi, les groupes de population amenés à multiplier les interactions humaines – parmi lesquels les travailleurs « essentiels » tels que le personnel des supermarchés, de même que les soignants et les professionnels de soins de longue durée – courent par là même un risque plus élevé d’être contaminés. Si l’âge demeure le principal facteur déterminant le risque de développer une forme grave de la maladie ou d’en mourir, les personnes présentant certains problèmes de santé sous-jacents – obésité, cancer, hypertension, diabète et bronchopneumopathie chronique obstructive – sont, quel que soit leur âge, particulièrement exposées (Katz, 2021[47] ; Sanchez-Ramirez et Mackey, 2020[48] ; Tartof et al., 2020[49]). Le tabagisme et la consommation nocive d’alcool accroissent aussi la probabilité de mourir du COVID-19 (Reddy et al., 2021[50] ; Sanchez-Ramirez et Mackey, 2020[48] ; OMS, 2020[51]). Ces risques ne sont pas également répartis : les plus pauvres et les plus défavorisés sont plus à risque, que ce soit au regard des contaminations, des hospitalisations et des décès, tout au long de la pandémie.
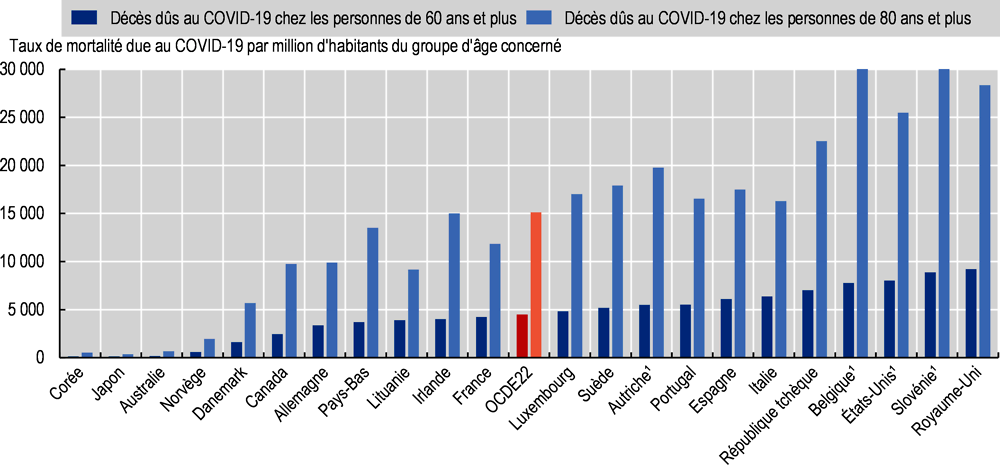
Plus de 90 % des décès dus au COVID-19 concernent des personnes âgées de 60 ans et plus
Jusqu’au début de l’année 2021, la grande majorité des décès imputables au COVID-19 sont survenus au sein de populations âgées : 93 % chez les 60 ans et plus, et près des trois cinquièmes (58 %) de l’ensemble des cas mortels se sont produits chez des personnes de 80 ans ou plus dans 21 pays de l’OCDE disposant de données comparables (OCDE, à paraître[52]). La prudence est de mise dans l’interprétation des taux de mortalité par classe d’âge, en raison des différences de codage des décès, qui peuvent être particulièrement significatives parmi les populations âgées, davantage sujettes aux comorbidités. Les effets de la mortalité due au COVID-19 chez les personnes âgées se sont particulièrement fait sentir en Slovénie, au Royaume-Uni, aux États-Unis et en Belgique, où plus de 2.5 % des personnes âgées de 80 à 85 ans et plus sont décédées (Graphique 2.11).
Les résidents d’établissements de soins de longue durée (SLD) ont été particulièrement exposés au risque de contracter le COVID-19 et d’en mourir. En raison de l’âge avancé de nombreux résidents, du manque d’équipements de protection individuelle (EPI), aussi bien pour les résidents que pour le personnel soignant (ou de leur utilisation insuffisante), et de l’inefficacité de la lutte contre les contaminations, nombre de ces établissements ont été des foyers infectieux où le virus s’est propagé rapidement – au début de la pandémie, surtout.
Le COVID-19, révélateur et facteur aggravant des disparités sociales
Pour les catégories sociales défavorisées, le risque d’être contaminé par le virus, de développer une forme grave de la maladie et d’en mourir a été élevé. Cela tient à une probabilité importante de travailler dans des conditions difficiles, à moins de possibilités de télétravail, à davantage de contacts en raison d’une plus grande promiscuité à la maison et au travail, et à une forte prévalence des principaux facteurs de risque. De nouvelles données portant sur les pays de l’OCDE montrent, notamment, que le risque de contamination et de séquelles est particulièrement élevé parmi les groupes ci-après :
Les habitants de zones défavorisées, ainsi qu’il ressort d’études sur l’Allemagne, la Belgique, la Colombie, l’Italie et le Royaume-Uni (Angleterre). Au Royaume-Uni, par exemple, entre mars et juillet 2020, le taux de mortalité due au COVID-19 dans les zones les plus déshéritées était 2.2 fois plus élevé, en Angleterre, que dans les zones les moins démunies (ONS, 2020[55]).
Les personnes à faibles revenus, comme le montrent des études réalisées en Belgique, en Corée, au Luxembourg, aux Pays-Bas et en Suède. Ainsi, en Belgique, la surmortalité parmi le décile inférieur de revenu était le double de celle du décile supérieur (Decoster, Minten et Spinnewijn, 2020[56]).
Les personnes ayant un faible niveau d’instruction, comme observé en Belgique et en Suède. En Suède, par exemple, les hommes et les femmes ayant achevé leur scolarité à la fin du primaire affichaient des taux de mortalité due au COVID-19 supérieurs de 24 % et 51 % respectivement à ceux des hommes et des femmes ayant un niveau d’études post-secondaires (Drefahl et al., 2020[57]).
La plupart des minorités ethniques ; on l’a vu dans des études sur le Brésil, le Canada, les États-Unis, le Mexique, la Nouvelle-Zélande et le Royaume-Uni. Au Brésil, le risque de mortalité liée au COVID-19 était 1.5 fois supérieur parmi la population noire, malgré un taux d’incidence plus élevé dans la population blanche (Martins-Filho et al., 2021[58]).
Les immigrés et leur famille, d’après des études concernant le Danemark, la France, l’Italie, le Luxembourg, la Norvège, le Royaume-Uni et la Suède. En Norvège, par exemple, les taux d’admission à l’hôpital pour le COVID-19 étaient trois fois plus élevés pour les personnes nées à l’étranger (NIPH, 2021[59]).
Si la nature générale de ces disparités est sans équivoque, une grande dispersion des résultats est observée, en raison, pour partie, de différences méthodologiques touchant entre autres à la conception des études et à la période d’observation. On trouvera dans le Tableau 2.1 des précisions sur les sources d’information disponibles au sujet des inégalités socioéconomiques et démographiques à l’égard des principales variables liées au COVID-19, comme les contaminations, les hospitalisations et la mortalité.
L’impact des disparités socioéconomiques sur les contaminations par le COVID-19 et leurs conséquences a évolué tout au long de la pandémie. Les données recueillies en Allemagne, en Autriche et en Nouvelle-Zélande donnent à penser que la pandémie a souvent débuté au sein de milieux de statut socioéconomique élevé, mais qu’au fil du temps, elle s’est déplacée vers des groupes socioéconomiques défavorisés, qu’elle a frappés plus durement (Wachtler et Hoebel, 2020[82] ; The Austrian National Public Health Institute, 2021[83]). Au Royaume-Uni (Angleterre), l’impact des disparités socioéconomiques sur les résultats a été particulièrement prononcé lors du premier pic de la pandémie, mais il s’est quelque peu atténué pour certains groupes, notamment les personnes noires originaires d’Afrique et des Caraïbes (ONS, 2021[78]).
Outre les effets du COVID-19 sur le plan de la santé, certains éléments indiquent que la vitesse de déploiement du vaccin a également varié d’une catégorie de la population à l’autre. En France, fin septembre 2021, les habitants des zones les plus démunies continuaient d’afficher des taux de vaccination inférieurs à ceux des habitants des zones les moins démunies, tous groupes d’âge confondus ; et cet écart était plus marqué chez les 20-39 ans (67 % contre 81 % avec au moins une vaccination partielle) (Assurance Maladie, 2021[84]). Aux États-Unis, le dispositif de suivi des données sur le COVID-19 (CDC data tracker) a mis en évidence qu’à la mi-octobre 2021, le nombre de personnes possédant un schéma vaccinal complet était plus faible parmi la population noire que parmi la population blanche ou d’origine asiatique (CDC, 2021[85]).
Les professionnels de la santé et des soins de longue durée ont d’emblée été durement frappés par la pandémie, et les vastes répercussions sur leur bien-être risquent de perdurer
Les professionnels de la santé et des soins de longue durée ont été en première ligne tout au long de la pandémie de COVID-19, et beaucoup plus exposés au virus que d’autres professions. Il a été reconnu que les personnes exerçant à l’hôpital et en maison de retraite en particulier étaient les plus exposées (Nguyen et al., 2020[86]). Les répercussions sur les professionnels de santé et des soins de longue durée ont été particulièrement fortes en 2020, faute d’équipements adaptés de protection individuelle au début de la pandémie. Sur la base de données partielles communiquées par les pays dans leurs « cahiers d’observation », l’OMS a fait savoir que les professionnels de santé représentaient 8 % de l’ensemble des cas de COVID-19 recensés en 2020 à l’échelle mondiale6 (OMS, 2021[87]). Cette proportion avoisinait les 10 % au cours des trois premiers mois de la pandémie avant de tomber à 2.5 % au mois de septembre. Sur la douzaine de pays de l’OCDE dont les rapports de suivi épidémiologique ont pu être consultés, le Mexique est celui où les soignants ont été le plus largement contaminés. Fin septembre 2021, plus de 278 000 cas y avaient été recensés parmi ces professionnels, ainsi que plus de 4 400 décès (Gobierno de México, 2021[88]). Les professionnels de santé comptent ainsi pour 8 % environ de l’ensemble des cas enregistrés et pour près de 2 % des décès comptabilisés dans le pays. Par comparaison, aux Pays-Bas, ils représentent une proportion analogue du total des malades comptabilisés (10 %), mais sensiblement moindre de l’ensemble des décès (0.2 %) (RIVM, 2021[89]). Les données doivent toutefois être interprétées avec prudence, en particulier lorsqu’elles sont comparées d’un pays à l’autre, en raison notamment de capacités de tests différentes et de ce que l’on entend dans chaque pays par professionnels de santé.
La pandémie a aussi eu des répercussions sur la future génération de soignants, dont les systèmes de santé ressentiront sans doute les effets dans les années à venir. Les études de médecine ont été fréquemment interrompues : les cours magistraux ont été donnés en ligne et les stages cliniques parfois annulés pour éviter les risques de contamination (Ferrel et Ryan, 2020[90]). Le report des stages de formation clinique en milieu hospitalier est susceptible de déboucher sur la création de listes d’attente et de causer un engorgement des filières de spécialisation ouvertes aux étudiants en médecine, comme cela s’observe déjà au Costa Rica.
Les conséquences de la pandémie sur l’état de santé des soignants sont allées souvent bien au-delà d’une probabilité plus élevée de contracter le COVID-19. La pression constante due à la lourde charge de travail a également nui au bien-être de nombreux professionnels de santé et travailleurs sociaux, d’où la forte incidence des cas de détresse psychique, d’épuisement, d’anxiété, de dépression et de stress (Encadré 2.2) (Greenberg et al., 2020[91] ; Heesakkers et al., 2021[92] ; Denning et al., 2021[93]).
Dans tous les pays, les professionnels de la santé et des soins de longue durée ont été les cibles prioritaires des campagnes de vaccination en vue de les protéger eux-mêmes ainsi que leurs patients. Pourtant, la vaccination a progressé lentement pour certains métiers de la santé dans quelques pays. Aux États-Unis, des recherches ont montré qu’en mars 2021, alors que 75 % des médecins des établissements de soins de longue durée étaient déjà vaccinés (schéma complet), les taux étaient beaucoup plus faibles chez le personnel infirmier (57 %) et les aides-soignants (46 %) dans ces mêmes structures (Lee et al., 2021[94]). Des résultats analogues ont été observés en France où, à la mi-juillet 2021, les médecins (76 %) étaient plus susceptibles d’être vaccinés au moins partiellement que le personnel infirmier (62 %) ou les aides-soignants (55 %) (Santé publique France, 2021[95]). Pour améliorer les taux de vaccination, un certain nombre de pays, dont la France et l’Italie, ont rendu le vaccin obligatoire pour les soignants.
Les répercussions de la pandémie sur la santé mentale ont été particulièrement marquées chez les médecins, le personnel infirmier, les professionnels des soins de longue durée et les autres agents de santé travaillant au plus près des patients. Depuis le début de la pandémie, les personnels de santé ont déclaré des taux élevés d’anxiété, de dépression, d’épuisement et de rotation du personnel. Dans une enquête menée auprès de la population active dans l’ensemble de l’Union européenne, 70 % des travailleurs du secteur de la santé – plus que tout autre secteur d’activité – déclarent estimer que leur emploi les expose au risque de contracter le COVID-19 (Eurofound, 2020[96]).
Dans une enquête menée en mars 2020 auprès des professionnels de la santé en Italie, près de la moitié (49 %) ont fait état de symptômes du syndrome de stress post-traumatique et un quart d’entre eux de symptômes de dépression. Les travailleurs situés en première ligne étaient beaucoup plus susceptibles de présenter des troubles de stress post-traumatique que ceux n’ayant pas déclaré travailler auprès de malades du COVID-19 (Rossi et al., 2020[97]).
Dans une enquête menée en avril 2020 auprès des professionnels de la santé en Espagne, près des trois-cinquièmes des répondants ont fait état de symptômes d’anxiété (59 %) et/ou de troubles de stress post-traumatique (57 %), près de la moitié (46 %) présentant des symptômes de dépression (Luceño-Moreno et al., 2020[98]).
En Angleterre (Royaume-Uni), près de la moitié des répondants à l’enquête de la NHS auprès de ses agents (44 %) ont déclaré se sentir malades en raison de stress lié au travail au cours de l’année précédente, soit 9 % de plus qu’en 2019 (NHS, 2021[99]).
Aux États-Unis, dans une enquête menée auprès des professionnels de santé exerçant en première ligne, plus des trois cinquièmes (62 %) ont déclaré que le stress ou l’inquiétude lié(e) au COVID-19 avait des effets négatifs sur leur santé mentale, et près de la moitié (49 %) ont indiqué que le stress avait eu des répercussions sur leur santé physique (Kirzinger et al., 2021[100]). Un tiers des répondants a déclaré avoir besoin ou avoir bénéficié de services d’aide à la santé mentale en raison de la pandémie (Kirzinger et al., 2021[100]).
Selon les indications disponibles, les effets négatifs de la pandémie sur la santé mentale du personnel infirmier auraient été plus marqués que chez les médecins (De Kock et al., 2021[101]). Dans une enquête menée auprès de 33 associations nationales du personnel infirmier, les trois cinquièmes ont déclaré recevoir parfois ou régulièrement des messages d’infirmiers/infirmières faisant état de détresse psychique liée à la pandémie (International Council of Nurses, 2020[102]).
La nécessité de se préparer et de faire face à l’afflux de malades du COVID-19 a largement perturbé et mis à l’épreuve les systèmes de santé pendant la pandémie. En effet, des patients qui avaient besoin de divers soins n’ont plus eu qu’un accès réduit aux services. La crainte de la pandémie et les règles de distanciation sociale mises en place pour endiguer le virus ont, d’autre part, nui à l’équilibre psychique de beaucoup, surtout parmi les jeunes et les professionnels de santé. Dans le même temps, les mesures visant à limiter la propagation du virus ont aussi eu quelques « effets secondaires » positifs sur certains résultats en matière de santé (Encadré 2.3)
Pour ralentir la propagation du SARS-CoV-2, les pays de l’OCDE ont mis en œuvre un large éventail de mesures d’endiguement et d’atténuation, notamment la distanciation sociale, le port obligatoire du masque dans de nombreux lieux publics, les restrictions de déplacement, la fermeture des établissements scolaires et des commerces non essentiels, et la mise en place de périodes de couvre-feu et de confinement total. Ces mesures ont eu des effets positifs sur certains résultats en matière de santé :
Schranz et al. ont mis en évidence en Allemagne une réduction des contaminations déclarées par les virus de la rougeole (-86 %), du paludisme (-73 %), du VIH (-22 %) et d’autres maladies infectieuses entre mars et juillet 2020, par rapport à la même période en 2019 (Schranz et al., 2021[103]), probablement sous l’effet des mesures de distanciation sociale.
Dans l’Union européenne, le nombre de morts sur les routes a diminué en 2020 de 17 % (soit 4 000 décès de moins) par rapport à 2019 (Commission européenne, 2021[104]).
La pandémie de COVID-19 a davantage sensibilisé aux maladies infectieuses de manière générale et, dans de nombreux pays, cette vigilance aura contribué à accroître le recours au vaccin contre la grippe chez les populations à risque. En Italie, la part de personnes âgées de 65 ans et plus qui se sont fait vacciner contre la grippe saisonnière a augmenté en 2020-21 pour s’établir à 65.3 %, contre 54.6 % lors de la précédente épidémie de grippe (Ministero della Salute, 2021[105]). En Angleterre, cette proportion est passée de 72.4 % à 80.9 % (Public Health England, 2021[106]).
La qualité de l’air s’est améliorée dans de nombreuses régions du monde en 2020. En Asie du Sud et en Amérique du Sud, par exemple, la concentration moyenne en PM2.5 (particules fines nuisant gravement à la santé puisqu’elles peuvent pénétrer profondément dans l’appareil respiratoire) a chuté d’environ 30-40 % pendant les périodes de confinement total par rapport aux mêmes périodes en 2015-19 (WMO, 2021[107]).
Les répercussions sur la santé mentale sont immenses
La crise du COVID-19 a pesé lourdement et de manière négative sur l’état de santé mentale de la population. Les facteurs de risque associés à une santé mentale fragile – l’insécurité financière, le chômage et la peur – n’ont fait que se renforcer durant la pandémie. Au même moment, les facteurs de protection – les liens sociaux, l’emploi, la formation et la scolarité, l’accès à la pratique sportive, les habitudes, l’accès aux services de santé – se sont détériorés. Dans bien des pays, la détresse psychique de la population a grandi lorsque les premiers effets de la crise du COVID-19 se sont fait sentir, en mars-avril 2020, à travers la hausse des contaminations, des hospitalisations et des décès et la mise en place de mesures de distanciation sociale et d’autres dispositifs comme la fermeture des établissements scolaires et des commerces.
La prévalence de l’anxiété et de la dépression dans les premiers mois de l’année 2020 était au moins le double de celle observée les années précédentes, et ce dans bien des pays, notamment en Belgique, aux États-Unis, en France et au Royaume-Uni (Graphique 2.12) (OCDE, 2021[108]).
En réponse à une étude du Commonwealth Fund menée en août 2020, au moins 10 % des adultes ont déclaré connaître, depuis le début de l’épidémie, des états de stress, d’angoisse ou de profonde tristesse qu’ils avaient du mal à surmonter seuls.
La crise se poursuivant, les conséquences sur la santé mentale de la population ne sont pas restées stables. On observe dans de nombreux pays une corrélation entre l’augmentation de la détresse psychique, la rigueur des mesures de confinement et la hausse des cas de COVID-19 et des décès liés au virus.
Aux États-Unis, en France et au Royaume-Uni, la prévalence des symptômes d’anxiété et de dépression a augmenté lors des pics de contaminations et de décès par le COVID-19 et de la mise en place de mesures d’endiguement renforcées (Santé publique France, 2021[109] ; Public Health England, 2021[110] ; National Center for Health Statistics, 2021[111]).
Aux Pays-Bas, les participants à une étude de suivi de la santé mentale pendant la pandémie ont fait état d’une très mauvaise santé mentale au cours des deux premiers trimestres de 2021 (CBS, 2021[112]). En Australie, le nombre de cas de COVID-19 a culminé au début de la pandémie en mars 2020, puis de nouveau en août 2020 et à l’été 2021.
En juin 2021, un Australien sur cinq déclarait un niveau élevé ou très élevé de détresse psychique (20 %), et des niveaux analogues ont été enregistrés en mars 2021 (20 %) et en novembre 2020 (21 %) (Australian Institute of Health and Welfare, 2021[113]). Les niveaux de détresse psychique étaient également plus élevés dans les États les plus touchés par les cas de COVID-19 et les mesures de confinement (ibid.).
Une enquête d’EUROFOUND sur le bien-être mental dans les pays de l’UE montre que le risque de dépression était plus élevé, toutes classes d’âges confondues, au début de 2021 qu’à aucun autre moment de la crise jusqu’à aujourd’hui (Eurofound, 2021[114]).
La détresse psychique a particulièrement touché les catégories socialement défavorisées et les jeunes
Certaines catégories de population ont particulièrement souffert de la crise du COVID-19 sur le plan psychique, notamment les individus dont l’emploi est relativement précaire, les moins qualifiés, les bas revenus et les jeunes.
Au Royaume-Uni, par exemple, les individus les plus anxieux se rencontraient systématiquement parmi les moins instruits ou les plus modestes, et ce pendant 20 semaines à compter du mois de mars 2020 (Fancourt, Steptoe et Bu, 2021[115]). Cependant, l’évolution des liens entre santé mentale et situation socioéconomique (SSE) n’est pas homogène pour toutes les catégories de la population. Il est en effet difficile de déterminer si la santé mentale des personnes modestes s’est détériorée davantage ou plus rapidement qu’en moyenne dans la population générale. Aux États-Unis, par exemple, il est ressorti d’une enquête conduite en avril 2020 que le recul de la satisfaction à l’égard de la vie et la progression des symptômes dépressifs étaient plus nets chez les personnes à la situation socioéconomique élevée que chez les personnes plus modestes, par rapport aux résultats d’une enquête datant de 2019.
Dans de nombreux pays de l’OCDE, les problèmes de santé mentale autodéclarés sont plus fréquents chez les jeunes que chez d’autres classes d’âge (OCDE, 2021[116]). La proportion plus élevée de jeunes souffrant d’anxiété et de dépression s’inscrit à rebours des tendances constatées ces dernières années, et tend à montrer que la santé mentale des jeunes a été davantage mise à l’épreuve pendant la crise du COVID-19. En 2014, la proportion des 15-24 ans déclarant souffrir de dépression chronique était estimée à 3.6 % dans l’Union européenne, soit beaucoup moins que dans l’ensemble de la population (6.9 %) (Eurostat, 2014[117]).
Des données pour la Belgique, les États-Unis et la France montrent que la prévalence des symptômes d’anxiété et de dépression chez les jeunes était supérieure d’environ 30 à 80 % à celle constatée au sein de la population générale en mars 2021.
Au Canada, une enquête menée en mai 2020 montre que 27 % des 15-24 ans souffraient de symptômes anxieux légers à graves, ce qui est nettement supérieur à la proportion de 19 % observée chez les 25-64 ans (Statistique Canada, 2020[118]).
Au Japon, 31 % des 20-29 ans présentaient des symptômes dépressifs, contre 18 % des adultes plus âgés, d’après les réponses à une enquête datant de juillet 2020 (Fukase et al., 2021[119]).
La crise du COVID-19 a perturbé l’organisation des services de santé mentale, partout dans le monde. Une étude de l’OMS portant sur le deuxième trimestre de 2020 révèle que plus de 60 % des pays font état de telles perturbations (OMS, 2020[120]). Certains signes dénotent un accroissement simultané de la demande d’accompagnement psychique dans les pays de l’OCDE et des besoins non satisfaits en ce domaine. Dans une enquête du Commonwealth Fund menée entre mars et mai 2020, parmi ceux ayant déclarés avoir besoin de recevoir des soins de santé mentale, 68 % des adultes au Royaume-Uni et 69 % des adultes aux États-Unis ont déclaré ne pas être en mesure d’obtenir de tels soins (Commonwealth Fund, 2020[121]). Aux Pays-Bas, lors du premier confinement en 2020, la demande de soins de généralistes pour prendre en charge un état anxieux ou dépressif a diminué, et le taux de contacts avec un médecin généraliste est resté inférieur à celui des années précédentes, même après l’assouplissement des mesures de confinement. Cependant, lors du deuxième confinement qui a débuté en décembre 2020, la demande de prise en charge pour troubles dépressifs et anxieux a augmenté (NIVEL, 2021[122]).
Les mesures d’endiguement ont entraîné une hausse des comportements à risque et des violences familiales
Les mesures d’endiguement et d’atténuation mises en œuvre dans la plupart des pays ont eu un effet préjudiciable sur les habitudes de beaucoup. Ces modifications du mode de vie peuvent être suivies de conséquences durables sur la santé des individus.
Bien qu’aucune modification significative de la consommation d’alcool n’ait été signalée entre 2019 et 2020 dans quatre des cinq pays de l’OCDE pour lesquels des données sont disponibles, une analyse récente de l’OCDE sur l’impact de la pandémie de COVID-19 sur les habitudes de consommation d’alcool a montré qu’une plus grande proportion de la population buvait plus souvent (OCDE, 2021[123]). La tendance est particulièrement marquée chez les femmes, les parents de jeunes enfants, les personnes à revenus élevés et celles qui présentent des symptômes anxieux ou dépressifs.
D’après des recherches récentes qui restent à confirmer, il semblerait en outre que les périodes de confinement se soient accompagnées d’une diminution de l’activité physique et d’une augmentation des comportements sédentaires (Stockwell et al., 2021[124]).
Il semble que les effets de la pandémie sur le tabagisme soient mitigés, certains fumeurs augmentant leur consommation quotidienne de cigarettes tandis que d’autres – notamment les personnes âgées, comme en France et au Japon – fument moins, peut-être en raison de la corrélation entre le tabagisme et les suites plus graves du COVID-19 (voir le chapitre 4).
Les politiques d’endiguement et d’atténuation mises en œuvre par de nombreux pays ont fortement limité les déplacements et souvent confiné les gens à leur domicile pendant de longues périodes. Ces restrictions ont empêché de nombreuses personnes, en particulier des femmes et des enfants, de quitter un foyer violent, de chercher une aide extérieure ou de bénéficier d’une aide préventive, et ont vraisemblablement favorisé une explosion des violences familiales, dont la fréquence comme la gravité ont augmenté à l’égard des femmes et des enfants dans de nombreux pays.
En France, les estimations officielles indiquent que les signalements de violences familiales ont augmenté de plus de 30 % durant les dix premiers jours du confinement de mars 2020, tandis que les informations en provenance du Canada, de l’Allemagne, de l’Espagne, du Royaume-Uni et des États-Unis ont montré que la demande d’hébergement d’urgence avait augmenté pendant la pandémie avec la hausse des violences familiales (ONU Femmes, 2020[125]). À Londres (Royaume-Uni), la police métropolitaine a indiqué qu’entre la mi-mars et la mi-juin 2020, les actes de violence domestique perpétrés par un membre de la famille et le partenaire actuel ont augmenté respectivement de 16 % et de près de 9 %, mais que ceux infligés par un ancien partenaire ont diminué de 9 % (Suleman et al., 2021[126]). Si les données d’une seule région métropolitaine ne peuvent pas être extrapolées à l’échelle du pays, la tendance à l’augmentation des actes de violence domestique perpétrés par les partenaires actuels et les membres de la famille, et à la diminution des mauvais traitements infligés par d’anciens partenaires, souligne l’impact que les restrictions de déplacement liées au COVID-19 ont probablement eu sur les violences domestiques.
Les principaux services de soins primaires en personne ont reculé au deuxième trimestre de 2020, mais le recours à la télémédecine a fortement augmenté
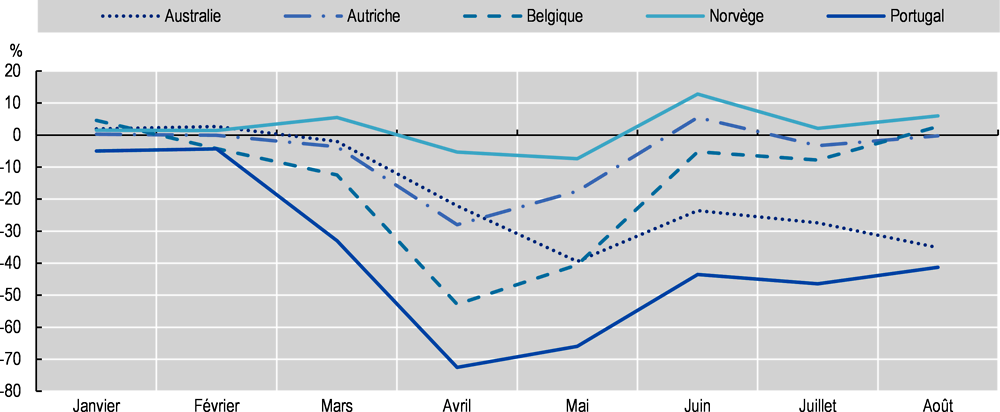
Lors de la phase initiale de la pandémie de COVID-19, le durcissement des restrictions dans le secteur de la santé et d’autres secteurs a fait que certains patients ont dû reporter leur prise en charge ou renoncer totalement à de nombreux services essentiels de santé. Les consultations de soins primaires en personne ont chuté, le nombre de consultations généralistes ayant diminué de 66 % au Portugal, d’environ 40 % en Australie, de 18 % en Autriche et de 7 % en Norvège en mai 2020, par rapport au même mois en 2019 (Graphique 2.13). Le déclin continu des consultations en personne chez le généraliste aux mois de juillet et août 2020 en Australie reflète probablement la trajectoire de l’épidémie dans ce pays, le nombre de cas ayant atteint un sommet en ces mois d’hiver de juillet et août 2020 dans l’hémisphère Sud. Les données préliminaires de huit pays de l’OCDE indiquent que les consultations médicales en personne ont diminué dans tous les pays sauf un en 2020 (voir le chapitre 5). La prudence est de mise dans l’interprétation des données, dans la mesure où dans de nombreux pays la diminution du nombre de consultations en personne a été compensée, du moins en partie, par le développement des services de télésanté.
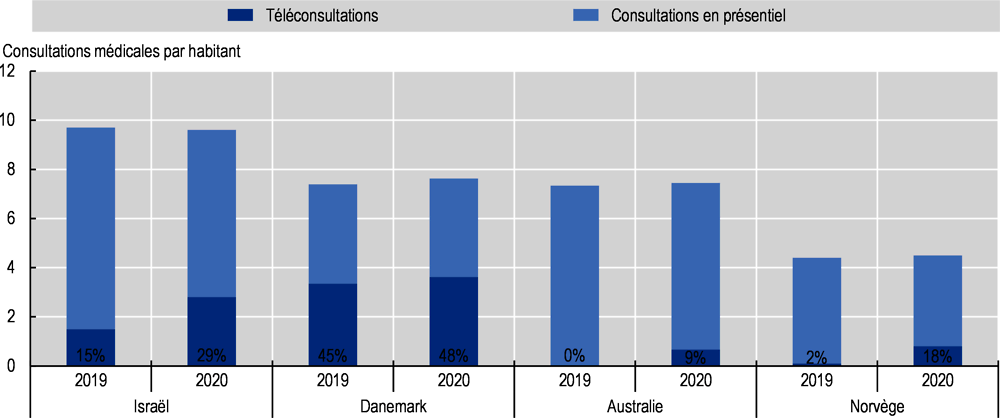
D’après les données en année pleine de quatre pays, le nombre de consultations médicales par habitant (généraliste et spécialiste) n’a pas varié de manière notable entre 2019 et 2020 dans quelques pays (Graphique 2.14). En Australie, en Israël et en Norvège, l’augmentation du nombre de téléconsultations par habitant a compensé en partie la diminution des visites en face-à-face. De façon générale, les services de téléconsultation ont pris de l’ampleur dans tous les pays (Encadré 2.4). Si la pandémie a, de toute évidence, favorisé le décollage des services de télésanté, on ne sait pas encore dans quelle mesure le recours aux consultations à distance a compensé le recul des visites traditionnelles dans un plus large éventail de pays. Comme pour d’autres outils numériques, le recours aux technologies numériques de santé n’est pas réparti de manière égale dans la population, certaines catégories – notamment les adultes âgés, les personnes à faible revenu et les personnes peu instruites – étant moins susceptibles de rechercher en ligne des informations de santé (voir le chapitre 5). Si la télémédecine permet d’éliminer certains obstacles à l’accès aux soins – par exemple pour les personnes vivant dans des régions isolées – il se peut que le recours aux services numériques pendant la pandémie exacerbe aussi certaines inégalités antérieures à la pandémie.
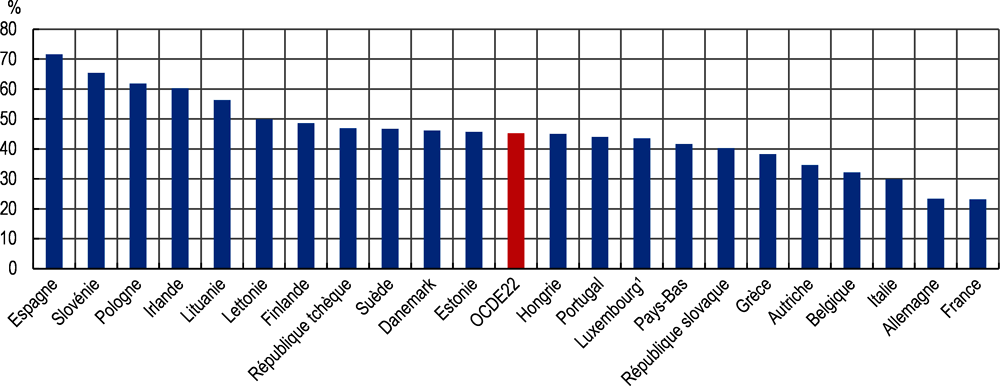
Dans 22 pays européens de l’OCDE, près de la moitié des adultes (45 %) indiquaient, en février-mars 2021, avoir consulté un médecin à distance, que ce soit en ligne ou par téléphone (Graphique 2.15). Au Canada, 47 % des personnes interrogées déclaraient, au mois de mai 2020, avoir eu recours aux services de télésanté pour prendre conseil auprès d’un médecin depuis le début de la pandémie (Association médicale canadienne, 2020[136]). En Australie, en avril 2021, un adulte sur sept avait sollicité l’un de ces services (y compris prise de rendez-vous, ordonnances électroniques ou consultation en ligne d’informations sur la santé) au cours des quatre semaines précédentes (Australia Bureau of Statistics, 2021[137]). Au Costa Rica, un tiers des consultations ont eu lieu à distance en 2020, et le pays a enregistré une proportion similaire (34 %) sur les huit premiers mois de 2021.
De nombreux patients atteints de maladies chroniques ont vu leurs soins en personne fortement perturbés pendant la pandémie. Il ressort de deux études consacrées aux perturbations induites dans le traitement de ces affections, et couvrant respectivement 163 et 47 pays, que c’est principalement la prise en charge de l’hypertension et celle du diabète qui ont été interrompues ou perturbées par le COVID-19 (Chudasama et al., 2020[132] ; OMS, 2020[133]). Au Portugal, par exemple, le nombre d’examens du pied pour les patients diabétiques a diminué de 24 % entre 2019 et 2020, tandis qu’aux États-Unis, sur un échantillon représentatif au niveau national, les deux cinquièmes des adultes souffrant d’au moins une maladie chronique ont déclaré avoir reporté leurs soins ou y avoir renoncé pendant la pandémie (Gonzalez et al., 2021[134] ; Serviço Nacional de Saúde, 2021[135]).
Une rupture momentanée de continuité peut également être observée dans le cas de la vaccination des enfants. Ainsi, le Brésil a enregistré une baisse de 20 % de la couverture vaccinale des plus jeunes en avril-mai 2020, par rapport aux mois de janvier et février, tandis qu’au Royaume-Uni, les inoculations de vaccins hexavalents ont diminué de 7 %, et de 20 % pour le vaccin ROR, au cours des trois semaines qui ont suivi l’introduction des mesures de distanciation sociale, par rapport à la même période de l’année précédente (McDonald et al., 2020[139] ; Silveira et al., 2021[140]). Toutefois, là où elles sont disponibles pour l’année complète, notamment en Belgique, en Grèce et en Irlande, les données ne font apparaître qu’une légère variation globale entre 2019 et 2020 de la vaccination indispensable des enfants contre certaines maladies, par exemple contre la rougeole (OMS, 2021[141]). En Angleterre, par exemple, les inoculations sur 12 mois des vaccins hexavalents n’ont chuté que de 0.1 % en 2020 par rapport à 2019 (Public Health England, 2021[142]). Il semble que, dans la plupart des pays de l’OCDE, les éventuels retards par rapport au calendrier recommandé de vaccination des enfants aient été vite rattrapés et qu’ils n’auront pas d’incidence dans la durée sur la couverture vaccinale. Les effets sur les campagnes de vaccination des enfants dans les pays à revenu faible et intermédiaire devraient être beaucoup plus marqués, avec des conséquences négatives potentiellement importantes pour la santé des enfants et la propagation de maladies évitables par la vaccination.
De nombreux pays ont enregistré un recul initial du dépistage du cancer, ce qui risque au fil du temps d’aggraver les résultats en matière de santé
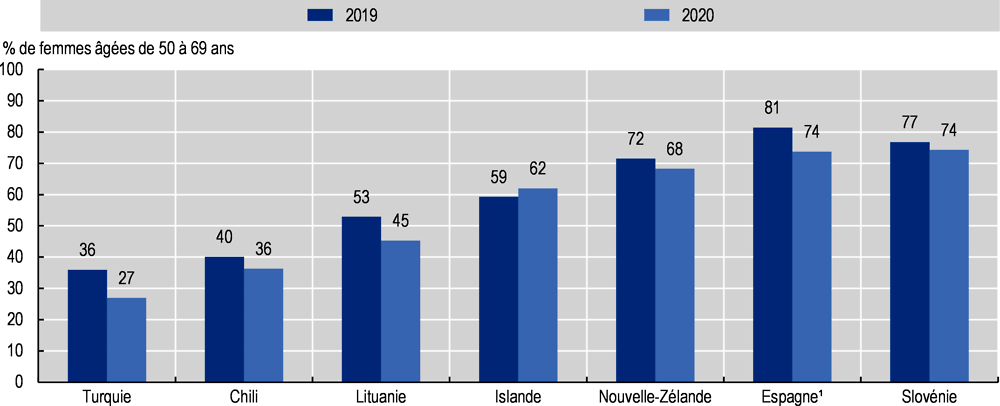
Le dépistage, au moyen notamment de la mammographie et de la coloscopie, constitue un élément majeur des programmes de prévention du cancer, la détection précoce de la maladie jouant un rôle déterminant dans l’amélioration des taux de survie (voir le chapitre 6). Les données montrent que le dépistage et l’orientation des malades du cancer ont été sensiblement retardés pendant la pandémie. Dans sept pays de l’OCDE pour lesquels on dispose de données annuelles comparables, la part de femmes ayant effectué un dépistage du cancer du sein au cours des deux dernières années a diminué en moyenne de 5 points de pourcentage en 2020 par rapport à 2019 (Graphique 2.16).
Cette baisse de l’activité de dépistage préventif a été particulièrement marquée dans les premiers mois de la pandémie :
En Italie, les taux de dépistage du cancer du sein (-54 %) et du cancer du col de l’utérus (-55 %) étaient en net repli entre janvier et mai 2020 par rapport à la même période de l’année précédente, et sont restés inférieurs sur toute l’année 2020 par rapport à 2019 (OCDE/Observatoire européen des systèmes et des politiques de santé, à paraître[143]).
Les dépistages du cancer colorectal avaient reculé de 58 % en République tchèque en avril 2020, et de 34 % en Autriche entre janvier et juillet, par rapport aux mêmes mois de l’année précédente (OCDE/Observatoire européen des systèmes et des politiques de santé, à paraître[144]).
En Australie, le dépistage du cancer du sein chez les femmes âgées de 50 à 69 ans a reculé de 20 % entre janvier et septembre 2020, par rapport aux mêmes mois de 2018. La baisse a été particulièrement marquée entre mars et mai 2020, lorsque les services de dépistage BreastScreen ont été suspendus (Australian Institute of Health and Welfare, 2021[145]). Cela étant, le volume hebdomadaire des examens effectués entre la fin juillet et la mi-septembre 2020 a excédé celui relevé deux ans plus tôt, ce qui autorise à penser que les éventuels reculs consécutifs à la pandémie pourraient n’être que temporaires.
En France, le dépistage du cancer du sein était en forte baisse sur le deuxième trimestre 2020 (-56 % par rapport au T2 2019). À partir de septembre, toutefois, l’activité de dépistage a dépassé les niveaux observés les années précédentes, le nombre d’examens hebdomadaires en janvier et mai 2021 étant supérieur de 13 % aux chiffres correspondants en 2019 (OCDE/Observatoire européen des systèmes et des politiques de santé, à paraître[146]).
Les retards et baisses d’activité dans le dépistage du cancer alourdissent la mortalité dans la mesure où ils vont de pair avec des diagnostics tardifs. De nombreux pays de l’OCDE ont signalé des retards dans le diagnostic du cancer et l’accès aux services de diagnostic pendant la pandémie, notamment l’Australie, la Belgique, le Canada (Ontario), la Corée, le Danemark, la Finlande, la France, l’Irlande, l’Italie, les Pays-Bas, la Slovénie et la Suède. Il a été estimé précédemment que reporter de quatre semaines le traitement chirurgical du cancer augmentait le risque de décès de 7 % environ ; un report équivalent, dans le cas d’un traitement systémique (chimiothérapie, par exemple) ou d’un traitement par radiothérapie ferait croître ce risque de 13 % (Hanna et al., 2020[147]).
Des données austaliennes indiquent que la pandémie a entraîné des perturbations dans la prise en charge du cancer allant au-delà des programmes de dépistage préventif. Par rapport à la même période en 2019, les interventions chirurgicales associées au cancer du sein ont diminué de 6 % entre janvier et septembre 2020, et celles relatives au cancer colorectal de 4 %. Les baisses les plus notables en termes d’actes chirurgicaux se sont produites dans les premiers mois de la pandémie (Cancer Australia, 2020[148]). Les examens de diagnostic pratiqués en cas de suspicion de cancer ont aussi diminué au début de la pandémie.
En Belgique, la prise en charge du cancer ayant été perturbée par la pandémie, il manquait 5 000 nouveaux diagnostics sur le nombre normalement attendu entre mars et septembre 2020 (Belgian Cancer Registry, 2020[149]).
Au cours du premier semestre de 2021 aux Pays-Bas, le nombre de nouveaux cancers diagnostiqués était supérieur de 6 % à la moyenne sur la période correspondante pour 2017-19, conformément aux augmentations prévues en raison de l’évolution démographique. La hausse du nombre de diagnostics pourrait également s’expliquer par un effet de rattrapage des diagnostics qui n’ont pas été posés en 2020 (Netherlands Comprehensive Cancer Organisation, 2021[150]).
De nouvelles données commencent à montrer les effets considérables que les retards de dépistage et de diagnostic risquent d’avoir sur la survie. Au Royaume-Uni (Angleterre), des projections montrent que le diagnostic tardif de quatre formes de cancer fait augmenter la mortalité à cinq ans d’environ 5 % au moins (dans le cas du cancer du poumon), voire de 16 % (dans le cas du cancer colorectal) (Maringe et al., 2020[151]).
Les opérations non urgentes ayant été reportées pendant la pandémie, les délais d’attente ont augmenté et les interventions chirurgicales ont été moins nombreuses
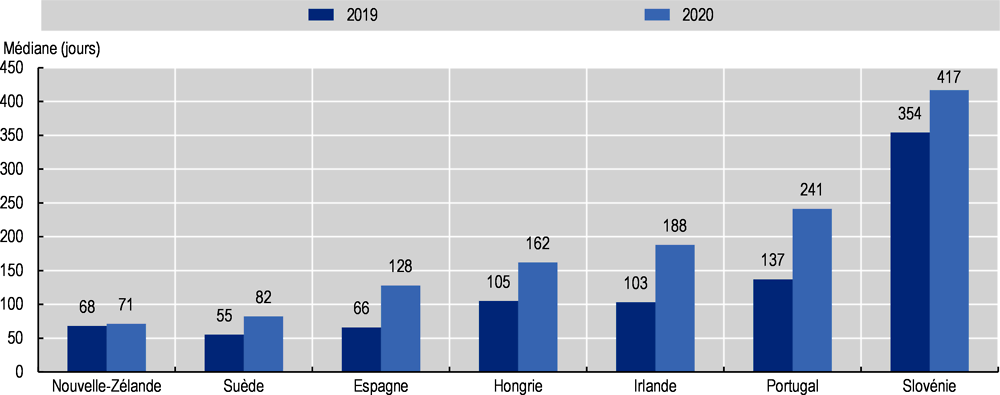
Pour renforcer les capacités des systèmes de santé et faire face à la flambée des cas de COVID-19, les interventions chirurgicales non urgentes ont été reportées dans de nombreux pays. En conséquence, les délais d’attente pour de nombreuses interventions chirurgicales ont augmenté. Dans sept pays de l’OCDE pour lesquels des données sont disponibles, les délais d’attente pour trois actes chirurgicaux non urgents – la chirurgie de la cataracte et les arthroplasties de la hanche et du genou – ont tous augmenté dans chacun des pays en 2020 par rapport à 2019 (Graphique 2.17). Pour les patients inscrits sur liste d’attente, le délai médian avant de subir l’intervention a augmenté en 2020 de 88 jours pour l’arthroplastie du genou, de 58 jours pour l’arthroplastie de la hanche et de 30 jours pour la chirurgie de la cataracte, par rapport à 2019.
Le nombre d’opérations non urgentes nécessitant une hospitalisation, comme les arthroplasties de la hanche ou du genou, a chuté dans de nombreux pays en 2020, avec une baisse de plus de 25 % du nombre d’arthroplasties du genou en République tchèque et en Italie (Graphique 2.18). Des baisses similaires ont également été observées pour les arthroplasties de la hanche et les chirurgies de la cataracte (voir le chapitre 5).
Si les premiers mois de la pandémie ont eu des répercussions très marquées en termes d’allongement des délais d’attente et de réduction du nombre de parcours de soins achevés, les niveaux records d’hospitalisation de malades du COVID-19 atteints ultérieurement ont également apporté leur lot de perturbations, mais dans une moindre mesure. Au Royaume-Uni, par exemple, l’activité thérapeutique s’est effondrée entre mars et mai 2020, puis a connu un nouveau recul entre novembre 2020 et janvier 2021 – quoique moins prononcé que la première fois (The Health Foundation, 2021[152]). Le retard accumulé dans le traitement des patients ayant besoin d’une intervention de chirurgie élective ne se rattrapera pas sans difficulté, en particulier dans les pays dont les capacités hospitalières sont relativement limitées, et pourrait exiger des moyens financiers supplémentaires dans la durée.
Les hospitalisations ont également diminué de manière générale, et en particulier pour les soins cardiaques
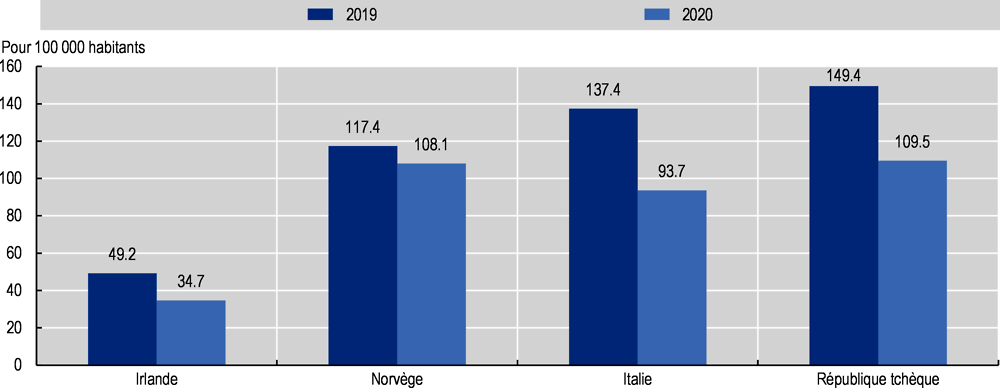
En prévision de l’afflux de patients COVID-19 nécessitant une prise en charge hospitalière et pour répondre à cette demande, de nombreux pays ont augmenté le nombre de lits d’hôpitaux disponibles en repensant les politiques de sortie de l’hôpital et en reportant les admissions prévues pour des traitements non urgents. En conséquence, dans cinq pays de l’OCDE pour lesquels des données sont disponibles, le nombre total d’admissions à l’hôpital a diminué dans tous les pays entre 2019 et 2020, les baisses allant d’environ 7 % au Danemark à plus de 30 % en Lituanie, Italie et Chili (Graphique 2.19).
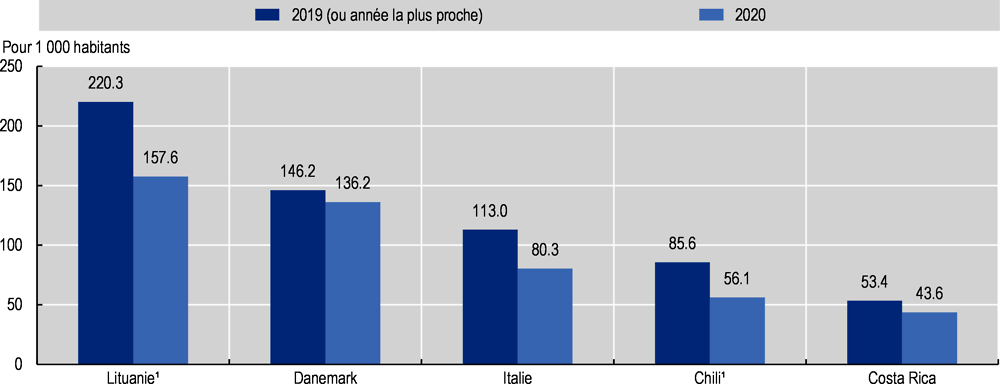
De nombreux pays de l’OCDE ont également observé un recul des consultations et admissions aux urgences. Dans l’ensemble, la fréquentation des services d’urgences a diminué en 2020 de plus de 20 % au Canada (24 %), au Portugal (28 %) et au Royaume-Uni (Angleterre) (21 %) par rapport à 2019 (Canadian Institute for Health Information, 2021[153] ; Serviço Nacional de Saúde, 2021[154] ; NHS, 2021[155]). L’activité a marqué un creux particulièrement prononcé en mars et avril 2020. Aux Pays-Bas, les visites aux urgences ont diminué de 25 % entre mars et juin 2020, tandis que les consultations aux urgence pour des blessures ont diminué de 14 % en 2020 par rapport à 2016 (Stam et Blatter, 2021[156] ; Toet, Sprik et Blatter, 2020[157]). Si l’on compare la période de juillet 2019 à juin 2020 avec celle de juillet 2018 à juin 2019, la baisse des visites aux urgences est relativement moindre en Australie (-1.4 %) (Australian Institute of Health and Welfare, 2021[158]). Néanmoins, un net recul du nombre moyen de consultations quotidiennes (-38 %) peut s’observer entre le début du mois de mars et le début du mois d’avril 2020 en comparaison aux semaines correspondantes de 2019.
Les consultations en lien avec des accidents cardiaques ou des accidents vasculaires cérébraux se sont faites moins nombreuses, et certains éléments tendent à indiquer que ces événements ont eu des suites plus graves.
Des données portant sur les premiers mois de la crise sanitaire révèlent ainsi que les hospitalisations pour accident cardiovasculaire – notamment en cas d’infarctus aigu du myocarde et d’AVC – avaient alors diminué de 40 %, sinon davantage, dans de nombreux pays, dont l’Allemagne, l’Autriche, le Brésil, l’Espagne, les États-Unis, la France, la Grèce et le Royaume-Uni (Garcia et al., 2020[159] ; Huet et al., 2020[160] ; Mafham et al., 2020[161] ; Metzler et al., 2020[162] ; Oikonomou et al., 2020[163]).
Si les admissions pour ces motifs se sont faites plus rares au début de la pandémie, les taux de létalité et de complications des suites d’un infarctus du myocarde semblent, eux, avoir grimpé en flèche depuis (De Rosa et al., 2020[164] ; Primessnig, Pieske et Sherif, 2021[165]). Ces évolutions tiennent vraisemblablement au recul des consultations hospitalières après un accident cardiovasculaire sans gravité. Il apparaît que les patients hospitalisés présentaient des symptômes plus graves qu’au cours de la même période de l’année 2019, avec, par voie de conséquence, un risque de complications plus élevé et une évolution et une mortalité à court terme moins favorables (Primessnig, Pieske et Sherif, 2021[165]).
Le taux de survie des personnes victimes d’un arrêt cardiaque en-dehors du milieu hospitalier s’est également détérioré, même s’il faut interpréter avec prudence les données réunies sur le sujet, dans la mesure où elles sont tirées d’études qui portent souvent sur une région ou une ville en particulier et qu’elles ne sont pas représentatives à l’échelle nationale. Ce taux de survie extra-hospitalier a diminué de 50 % dans l’État de Victoria (Australie), entre mars et mai 2020, en comparaison avec la même période en 2017-19 ; le taux de survie à 30 jours a été divisé par plus de deux à Londres (Royaume-Uni), aux mois de mars et d’avril 2020, par rapport à l’année précédente. (Ball et al., 2020[166] ; Fothergill et al., 2021[167])
Quelques-uns au moins des facteurs à l’origine de cette hausse de la mortalité sont probablement à rechercher du côté des bouleversements de l’organisation des soins qui ont résulté des contraintes et restrictions imposées aux systèmes de santé, avec notamment des délais d’intervention des secours plus longs et des interventions critiques plus tardives (Scquizzato et al., 2020[168]).
Si les répercussions économiques de la pandémie ont été considérables dans la plupart des pays de l’OCDE en 2020, la reprise a été rapide mais inégale
La crise sanitaire et les mesures inédites qui ont été prises pour limiter la propagation du virus SARS-Cov-2 ont eu un impact négatif considérable sur l’activité économique mondiale. Le produit intérieur brut (PIB) mondial s’est contracté de 3.4 % en 2020 à la suite des restrictions imposées aux déplacements et aux échanges et de la fermeture des sites de fabrication, des chantiers de construction, des commerces de détail non essentiels, des hôtels, des restaurants et de nombreuses autres activités (OCDE, 2021[169]). Dans de nombreux pays, elle a marqué le déclin économique le plus important depuis des générations, dépassant même les effets de la crise économique et financière de 2008-09. À l’exception de l’Irlande et de la Turquie, l’activité économique a ralenti dans tous les pays de l’OCDE. Les baisses ont été particulièrement marquées en Espagne (-10.8 %), au Royaume-Uni (-9.8 %) et en Italie (-8.9 %). Ces pays ont également été durement touchés par la flambée des cas de COVID-19 entre mars et mai 2020, ce qui les a contraints à prendre des mesures drastiques pour faire face à la pandémie.
Il est difficile de trouver une explication à l’évolution hétérogène de la croissance du PIB en 2020, car le développement économique est influencé par de multiples facteurs. Pourtant, la taille des secteurs du voyage et du tourisme est généralement le principal facteur permettant d’expliquer à lui seul les effets de la pandémie sur l’activité économique (OCDE, 2021[170]). Cela permet d’expliquer pourquoi l’Islande et la Grèce (deux pays où ces secteurs représentent plus de 20 % du PIB) ont enregistré une importante récession économique en 2020, malgré une surmortalité faible à moyenne. Les restrictions imposées aux voyages et au tourisme ont eu un impact plus important que les périodes de confinement ou les résultats épidémiologiques. Parmi les autres facteurs pouvant expliquer les différences de résultats économiques figurent la composition globale de l’économie, tous les secteurs ou industries n’ayant pas été perturbés de la même manière, ainsi que l’orientation des échanges des pays. Enfin, tous les pays de l’OCDE ont pris un large éventail de mesures budgétaires d’urgence pour protéger les emplois et les revenus, mais ces plans de relance sont intervenus à des moments différents et n’ont pas eu la même portée (OCDE, 2021[171]).
La reprise économique mondiale en 2021 a été rapide, les prévisions indiquant une croissance du PIB de 5.7 % et une croissance vigoureuse dans de nombreux pays de l’OCDE comme la Turquie (8.4 %), l’Espagne (6.8 %) et le Royaume-Uni (6.7 %), grâce au déploiement rapide de la vaccination dans de nombreuses économies avancées (OCDE, 2021[169]). Toutefois, la reprise a jusqu’à présent été inégale, un grand nombre d’économies émergentes et de pays à revenu faible et intermédiaire ayant pris du retard dans la vaccination. Ce décalage empêchera les pays de renouer pleinement avec leur activité économique, ce qui aura des répercussions non seulement sur la croissance intérieure, mais aussi sur les chaînes d’approvisionnement mondiales, avec des conséquences indirectes pour d’autres économies. L’évolution de la pandémie suscite de nouvelles incertitudes quant à la reprise économique, liées par exemple à l’apparition de nouveaux variants du virus susceptibles d’entraîner à nouveau la mise en place de mesures de distanciation sociale plus strictes.
Le COVID-19 a eu un effet dévastateur sur le plan sanitaire, entraînant de nombreux décès et causant des problèmes de santé sur la durée. Il a touché de façon disproportionnée les populations âgées et les personnes atteintes de certaines maladies ou présentant des facteurs de risque comportemental. Il existe également un gradient social manifeste, le COVID-19 exacerbant les inégalités existantes. Dans la zone OCDE, plus de 2.1 millions de décès dus au COVID-19 étaient comptabilisés à la mi-octobre 2021, le bilan réel des décès directement ou indirectement imputables au virus étant beaucoup plus lourd. En outre, plus de 110 millions de contaminations par le SARS-CoV-2 ont été enregistrées dans les pays de l’OCDE, exigeant dans de nombreux cas un traitement hospitalier, voire en soins intensifs. Environ une personne contaminée sur dix continue de présenter des symptômes de la maladie plus de trois mois après avoir contracté le virus.
Le déploiement rapide des campagnes de vaccination a réduit le risque de formes graves de la maladie et de décès dus au COVID-19 en 2021 dans l’ensemble des pays de l’OCDE. Cependant, compte tenu de nouvelles données sur l’efficacité décroissante des vaccins au fil du temps et de l’hésitation vaccinale persistante dans certains pays, il est probable que certaines mesures d’endiguement et d’atténuation restent en vigueur. Un certain nombre de pays ont également commencé à administrer des doses de rappel en ciblant les catégories de population les plus vulnérables. Dans le même temps, il est essentiel de garantir un accès mondial aux vaccins, en particulier aux pays à revenu faible et intermédiaire, pour éradiquer la pandémie et prévenir des millions de décès évitables. Disposer de moyens supplémentaires pouvant être déployés avec rapidité et flexibilité en cas de nécessité – tant en termes de capacités hospitalières et de soins intensifs que de personnels de santé – améliorera la capacité des systèmes de santé à réagir aux chocs.
Le COVID-19 a d’autre part considérablement gêné la prise en charge des personnes atteintes d’autres pathologies. Des données de plus en plus nombreuses montrent qu’un large éventail de services médicaux ont été et restent perturbés par la pandémie. L’accès aux services de santé des patients non-COVID a été particulièrement perturbé au début de l’épidémie, les capacités ayant alors été réorientées pour faire face à l’arrivée massive des patients COVID-19. Dans de nombreux pays, les consultations chez un généraliste, le dépistage du cancer, le recours aux services des urgences et les admissions à l’hôpital pour des accidents cardiovasculaires ont diminué, tandis que les délais d’attente pour les interventions chirurgicales non urgentes se sont allongés.
Reste à savoir comment ces conséquences indirectes se traduiront pour l’état de santé à long terme de la population. Dans certains pays, les perturbations des services de santé ou de prévention essentiels semblent n’avoir été que temporaires, ce qui signifie que ces systèmes de santé ont été capables de s’adapter rapidement à la crise. On peut par exemple citer le recours à la téléconsultation ou l’accroissement des activités de dépistage du cancer au second semestre de 2020 et en 2021 pour (en partie) compenser les annulations lors du premier pic de la pandémie de COVID-19. Pourtant, il est encore trop tôt pour en déterminer l’ampleur exacte. En outre, les difficultés liées aux troubles mentaux sont loin d’être temporaires, le risque étant que le COVID-19 ait des répercussions durables sur l’état de santé psychologique de nombreuses personnes dans les années à venir. La santé mentale et le cancer sont également deux domaines dans lesquels les retards de traitement peuvent avoir des effets nocifs particulièrement graves sur la santé. Il convient donc d’accorder une plus grande attention aux retards de dépistage et d’orientation des cas de cancer. S’agissant de la santé mentale, les services d’accompagnement doivent être renforcés et maintenus, l’offre devant être adaptée aux besoins de différents groupes de population.
Dans l’ensemble, cette analyse de l’incidence du COVID-19 sur la santé met en évidence l’immense pression que la pandémie a exercée sur la santé des individus et sur les systèmes de santé. La crise sanitaire a par la suite débouché sur une crise économique majeure, qui pourrait avoir des retombées à long terme sur l’ensemble de la société. À l’avenir, des investissements ciblés dans le secteur de la santé seront nécessaires pour renforcer la préparation aux pandémies et la résilience globale des systèmes. Le rendement de ces investissements ne se limite pas aux bénéfices liés à la diminution du nombre de vies perdues. Des systèmes de santé plus résilients sont des fondements essentiels pour des économies et des sociétés plus fortes et plus résilientes.
Références
[65] Ahmad, K. et al. (2020), « Association of poor housing conditions with COVID-19 incidence and mortality across US counties », PLoS ONE, vol. 15/11 November, https://doi.org/10.1371/journal.pone.0241327.
[46] Antonelli, M. et al. (2021), « Risk factors and disease profile of post-vaccination SARS-CoV-2 infection in UK users of the COVID Symptom Study app: a prospective, community-based, nested,case-control study », Lancet Infect Dis, https://doi.org/10.1016/S1473-3099(21)00460-6.
[173] Arias, E. et al. (2021), « Provisional Life Expectancy Estimates for 2020 », Vital Statistics Rapid Release Report no 15 - National Centre for Health Statistics, https://www.cdc.gov/nchs/data/vsrr/vsrr015-508.pdf.
[136] Association médicale canadienne (2020), Que pense la population canadienne des soins de santé virtuels ?, https://www.cma.ca/sites/default/files/pdf/virtual-care/cma-virtual-care-public-poll-june-2020-f.pdf.
[84] Assurance Maladie (2021), Les données de la vaccination contre la Covid-19 - Taux de vaccination (en %) par indice de défavorisation, https://datavaccin-covid.ameli.fr/pages/synthese/ (consulté le 14 octobre 2021).
[137] Australia Bureau of Statistics (2021), Household Impacts of COVID-19 Survey: Insights into the prevalence and nature of impacts from COVID-19 on households in Australia, https://www.abs.gov.au/statistics/people/people-and-communities/household-impacts-covid-19-survey/latest-release#data-download (consulté le 26 juillet 2021).
[145] Australian Institute of Health and Welfare (2021), Cancer screening and COVID-19 in Australia, Australian Institute of Health and Welfare, Canberra, https://www.aihw.gov.au/reports/cancer-screening/cancer-screening-and-covid-19-in-australia-inbrief/contents/what-was-the-impact-of-covid-19-in-australia.
[158] Australian Institute of Health and Welfare (2021), Emergency department care: Impact of COVID-19 on 2019–20 Emergency department activity, Australian Institute of Health and Welfare, Canberra, https://www.aihw.gov.au/reports-data/myhospitals/sectors/emergency-department-care.
[113] Australian Institute of Health and Welfare (2021), Mental health services in Australia, COVID-19 impact on mental health, Australian Institute of Health and Welfare, Canberra, https://www.aihw.gov.au/reports/mental-health-services/mental-health-services-in-australia/report-contents/mental-health-impact-of-covid-19.
[127] Australian Institute of Health and Welfare (2020), Impacts of COVID-19 on Medicare Benefits Scheme and Pharmaceutical Benefits Scheme service use, Australian Institute of Health and Welfare, Canberra, https://www.aihw.gov.au/reports/health-care-quality-performance/covid-impacts-on-mbs-and-pbs/data.
[166] Ball, J. et al. (2020), « Collateral damage: Hidden impact of the COVID-19 pandemic on the out-of-hospital cardiac arrest system-of-care », Resuscitation, vol. 156, https://doi.org/10.1016/j.resuscitation.2020.09.017.
[26] Bar-On, Y. et al. (2021), « Protection of BNT162b2 Vaccine Booster against Covid-19 in Israel », N Engl J Med, vol. 385/15, pp. 1393-400, https://doi.org/10.1056/NEJMoa2114255.
[149] Belgian Cancer Registry (2020), 5000 diagnostics de cancer attendus selon les estimations n’ont pas encore été établis, https://kankerregister.org/media/docs/publications/Cancer-Impact-CriseCoronavirus_FR_final_nov2020.pdf (consulté le 30 mai 2021).
[70] Berchet, C. (à paraître), « Socio-economic and ethnic health inequalities in COVID-19 outcomes across OECD countries », Documents de travail de l’OCDE sur la santé, Éditions OCDE, Paris.
[62] Bourguignon, M. et al. (2020), « Surmortalité liée à la Covid-19 en Belgique : variations spatiales et socio-démographiques », https://hal.archives-ouvertes.fr/hal-02977464.
[6] Byambasuren, O. et al. (2021), « Comparison of seroprevalence of SARS-CoV-2 infections with cumulative and imputed COVID-19 cases: Systematic review », PLoS ONE, vol. 16/4, p. e0248946, https://doi.org/10.1371/journal.pone.0248946.
[153] Canadian Institute for Health Information (2021), How COVID-19 affected emergency departments.
[148] Cancer Australia (2020), National and jurisdictional data on the impact of COVID-19 on medical services and procedures in Australia: Breast, colorectal, lung, prostate and skin cancers, https://www.canceraustralia.gov.au/National_and_jurisdictional_data_on_the_impact_of_COVID-19_on_medical_services_and_procedures.
[38] Carfi, A. et al. (2020), « Persistent Symptoms in Patients After Acute COVID-19 », JAMA, vol. 324/6, pp. 603-605, https://doi.org/10.1001/jama.2020.12603.
[112] CBS (2021), Gezondheid in coronatijd, https://www.cbs.nl/nl-nl/visualisaties/welvaart-in-coronatijd/gezondheid-in-coronatijd (consulté le 14 octobre 2021).
[85] CDC (2021), COVID Data Tracker, https://covid.cdc.gov/covid-data-tracker/#vaccination-demographics-trends (consulté le 15 octobre 2021).
[29] CDC (2021), « COVID-NET Laboratory-confirmed COVID-19 hospitalizations », COVID Data Tracker, https://covid.cdc.gov/covid-data-tracker/#covidnet-hospitalization-network (consulté le 20 juillet 2021).
[12] CDC (2021), Delta Variant: What We Know About the Science, https://www.cdc.gov/coronavirus/2019-ncov/variants/delta-variant.html (consulté le 8 octobre 2021).
[22] CDC (2021), « Monitoring Incidence of COVID-19 Cases, Hospitalizations, and Deaths, by Vaccination Status — 13 U.S. Jurisdictions, April 4–July 17, 2021 », Morbidity and Mortality Weekly Report, https://www.cdc.gov/mmwr/volumes/70/wr/mm7037e1.htm#contribAff (consulté le 9 octobre 2021).
[75] Centers for Disease Control and Prevention (2021), Risk for COVID-19 Infection, Hospitalization, and Death By Race/Ethnicity, https://www.cdc.gov/coronavirus/2019-ncov/covid-data/investigations-discovery/hospitalization-death-by-race-ethnicity.html.
[64] Chen, J. et N. Krieger (2020), « Revealing the unequal burden of COVID-19 by income, race/ethnicity, and household crowding: US county vs. ZIP code analyses », HCPDS Working Paper, n° Volume 19, Number 1, Harvard Center for Population and Development Studies.
[45] Chopra, V. et al. (2020), « Sixty-Day Outcomes Among Patients Hospitalized With COVID-19 », Ann Intern Med, https://doi.org/10.7326/M20-5661.
[132] Chudasama, Y. et al. (2020), « Impact of COVID-19 on routine care for chronic diseases: A global survey of views from healthcare professionals », Diabetes & Metabolic Syndrome: Clinical Research & Reviews, vol. 14/5, https://doi.org/10.1016/j.dsx.2020.06.042.
[63] Cifuentes, M. et al. (2021), « Socioeconomic inequalities associated with mortality for COVID-19 in Colombia: A cohort nationwide study », Journal of Epidemiology and Community Health, vol. 75/7, https://doi.org/10.1136/jech-2020-216275.
[104] Commission européenne (2021), Road safety: 4 000 fewer people lost their lives on EU roads in 2020 as death rate falls to all time low, https://ec.europa.eu/transport/modes/road/news/2021-04-20-road-safety_en.
[3] Commission paneuropéenne de la santé et du développement durable (2021), À la lumière de la pandémie. Une nouvelle stratégie en faveur de la santé et du développement durable, https://www.euro.who.int/fr/health-topics/health-policy/european-programme-of-work/pan-european-commission-on-health-and-sustainable-development/publications/drawing-light-from-the-pandemic-a-new-strategy-for-health-and-sustainable-development-2021 (consulté le 11 octobre 2921).
[121] Commonwealth Fund (2020), « Do Americans Face Greater Mental Health and Economic Consequences from COVID-19? Comparing the U.S. with Other High-Income Countries | Commonwealth Fund », https://www.commonwealthfund.org/publications/issue-briefs/2020/aug/americans-mental-health-and-economic-consequences-COVID19 (consulté le 3 décembre 2020).
[53] COVID-19 INED (2020), Demographics of COVID-19 deaths, https://dc-covid.site.ined.fr/en/ (consulté le 26 juillet 2021).
[42] COVID-19 Longitudinal Health and Wellbeing National Core Study/ONS (2021), Short Report on Long COVID - 22.7.2021, https://assets.publishing.service.gov.uk/government/uploads/system/uploads/attachment_data/file/1007511/S1327_Short_Long_COVID_report.pdf (consulté le 9 octobre 2021).
[101] De Kock, J. et al. (2021), « A rapid review of the impact of COVID-19 on the mental health of healthcare workers: implications for supporting psychological well-being », BMC Public Health, vol. 21/1, https://doi.org/10.1186/s12889-020-10070-3.
[164] De Rosa, S. et al. (2020), « Reduction of hospitalizations for myocardial infarction in Italy in the COVID-19 era », European Heart Journal, vol. 41/22, https://doi.org/10.1093/eurheartj/ehaa409.
[56] Decoster, A., T. Minten et J. Spinnewijn (2020), « The income gradient in mortality during the Covid-19 crisis: evidence from Belgium », Discussion Paper Series DPS20.18, KU Leuven.
[93] Denning, M. et al. (2021), « Determinants of burnout and other aspects of psychological well-being in healthcare workers during the Covid-19 pandemic: A multinational cross-sectional study », PLOS ONE, vol. 16/4, p. e0238666, https://doi.org/10.1371/journal.pone.0238666.
[20] DREES (2021), « La diminution des cas graves continue malgré un nombre élevé de tests positifs pour les personnes non-vaccinées », Communiqué de presse 08/10/2021, https://drees.solidarites-sante.gouv.fr/communique-de-presse/la-diminution-des-cas-graves-continue-malgre-un-nombre-eleve-de-tests-positifs (consulté le 9 octobre 2021).
[57] Drefahl, S. et al. (2020), « A population-based cohort study of socio-demographic risk factors for COVID-19 deaths in Sweden », Nature Communications, vol. 11/1, https://doi.org/10.1038/s41467-020-18926-3.
[7] ECDC (2021), COVID-19 datasets, https://opendata.ecdc.europa.eu/covid19/nationalcasedeath/ (consulté le 12 octobre 2021).
[172] El Sahly, H. et al. (2021), « Efficacy of the mRNA-1273 SARS-CoV-2 Vaccine at Completion of Blinded Phase », NEJM, https://doi.org/10.1056/NEJMoa2113017.
[114] Eurofound (2021), Vivre, travailler et COVID-19 (mise à jour avril 2021) : la santé mentale et la confiance se dégradent dans l’ensemble de l’UE tandis que la pandémie entame sa deuxième année d’existence, Office des publications de l’Union européenne, Luxembourg, https://www.eurofound.europa.eu/fr/publications/report/2021/living-working-and-covid-19-update-april-2021-mental-health-and-trust-decline-across-eu-as-pandemic.
[96] Eurofound (2020), Living, working and COVID-19, Publications Office of the European Union, https://doi.org/10.2806/76040.
[138] Eurofound (2020), Living, working and COVID-19 dataset, https://www.eurofound.europa.eu/fr/data/covid-19/quality-of-public-services (consulté le 23 juillet 2021).
[54] Eurostat (2021), « Eurostat Database », Life expectancy by age and sex, https://appsso.eurostat.ec.europa.eu/nui/show.do?dataset=demo_mlexpec&lang=en (consulté le 19 mai 2021).
[117] Eurostat (2014), European Health Interview Survey Wave 2.
[115] Fancourt, D., A. Steptoe et F. Bu (2021), « Trajectories of anxiety and depressive symptoms during enforced isolation due to COVID-19 in England: a longitudinal observational study », The Lancet Psychiatry, vol. 8/2, pp. 141-149, https://doi.org/10.1016/s2215-0366(20)30482-x.
[90] Ferrel, M. et J. Ryan (2020), « The Impact of COVID-19 on Medical Education », Cureus, https://doi.org/10.7759/cureus.7492.
[14] Fisman, D. et A. Tuite (2021), « Evaluation of the relative virulence of novel SARS-CoV-2 variants: a retrospective cohort study in Ontario, Canada », CMAJ, https://doi.org/10.1503/cmaj.211248.
[167] Fothergill, R. et al. (2021), « Out-of-Hospital Cardiac Arrest in London during the COVID-19 pandemic », Resuscitation Plus, vol. 5, https://doi.org/10.1016/j.resplu.2020.100066.
[119] Fukase, Y. et al. (2021), « Depression, risk factors, and coping strategies in the context of social dislocations resulting from the second wave of COVID-19 in Japan », BMC Psychiatry, vol. 21/1, https://doi.org/10.1186/s12888-021-03047-y.
[4] G20 (2021), « A Global Deal for our Pandemic Age », Report of the G20 High Level Independent Panel on Financing the Global Commons for Pandemic Preparedness and Response, https://www.g20.org/wp-content/uploads/2021/07/G20-HLIP-Report.pdf (consulté le 11 octobre 2021).
[159] Garcia, S. et al. (2020), Reduction in ST-Segment Elevation Cardiac Catheterization Laboratory Activations in the United States During COVID-19 Pandemic, https://doi.org/10.1016/j.jacc.2020.04.011.
[44] Garrigues, E. et al. (2020), « Post-discharge persistent symptoms and health-related quality of life after hospitalization for COVID-19 », Journal of Infection, vol. 61/6, pp. e4-e6, https://doi.org/10.1016/j.jinf.2020.08.029.
[37] Ghosn, J. et al. (2021), « Persistent COVID-19 symptoms are highly prevalent 6 months after hospitalization: results from a large prospective cohort », Clin Microbiol Infect, vol. 27/7, pp. 1041.e1-1041.e4, https://doi.org/10.1016/j.cmi.2021.03.012.
[88] Gobierno de México (2021), Informes sobre el personal de Salud COVID19 en México, https://www.gob.mx/salud/documentos/informes-sobre-el-personal-de-salud-covid-19-en-mexico (consulté le 14 octobre 2021).
[134] Gonzalez, D. et al. (2021), Delayed and forgone health care for nonelderly adults during the COVID-19 pandemic: Findings from the September 11-28 Coronavirus Tracking Survey, https://www.urban.org/sites/default/files/publication/103651/delayed-and-forgone-health-care-for-nonelderly-adults-during-the-covid-19-pandemic_1.pdf (consulté le 19 juillet 2021).
[91] Greenberg, N. et al. (2020), « Managing mental health challenges faced by healthcare workers during covid-19 pandemic », BMJ, p. m1211, https://doi.org/10.1136/bmj.m1211.
[147] Hanna, T. et al. (2020), « Mortality due to cancer treatment delay: systematic review and meta-analysis », BMJ (Clinical research ed.), vol. 371, https://doi.org/10.1136/bmj.m4087.
[81] Hansson, E. et al. (2020), « [De grandes différences dans la surmortalité en mars-mai 2020 selon le pays de naissance en Suède] », Lakartidningen, vol. 117.
[92] Heesakkers, H. et al. (2021), « The impact of the first COVID-19 surge on the mental well-being of ICU nurses: A nationwide survey study », Intensive and Critical Care Nursing, vol. 65, https://doi.org/10.1016/j.iccn.2021.103034.
[128] Helsedirektoratet (2020), Konsultasjoner hos fastleger, The Norwegian Directorate of Health, https://www.helsedirektoratet.no/statistikk/statistikk-om-allmennlegetjenester/konsultasjoner-hos-fastleger.
[61] Hoebel, J. et al. (2021), « Socioeconomic Differences in the Risk of Infection During the Second Sars-Cov-2 Wave in Germany », Deutsches Arzteblatt international, vol. 118/15, https://doi.org/10.3238/arztebl.m2021.0188.
[43] Huang, C. et al. (2021), « 6-month consequences of COVID-19 in patients discharged from hospital: a cohort study », The Lancet, vol. 397/10270, pp. 220-232, https://doi.org/10.1016/s0140-6736(20)32656-8.
[160] Huet, F. et al. (2020), « One train may hide another: Acute cardiovascular diseases could be neglected because of the COVID-19 pandemic », Archives of Cardiovascular Diseases, vol. 113/5, https://doi.org/10.1016/j.acvd.2020.04.002.
[76] Ibarra-Nava, I. et al. (2021), « Ethnic disparities in COVID-19 mortality in Mexico: A cross-sectional study based on national data », PLoS ONE, vol. 16/3, https://doi.org/10.1371/journal.pone.0239168.
[129] INAMI (2020), Monitoring COVID-19: L’impact de la COVID-19 sur le remboursement des soins de santé, Institut national d’assurance maladie-invalidité, Bruxelles, https://www.inami.fgov.be/fr/publications/Pages/rapport-impact-covid19-remboursement-soins-sante.aspx.
[2] Independent Panel for Pandemic Preparedness and Response (2021), COVID-19: make it the last pandemic, https://theindependentpanel.org/wp-content/uploads/2021/05/COVID-19-Make-it-the-Last-Pandemic_final.pdf.
[21] Instituto Superiore di Sanità (2021), Epidemia COVID-19 - Aggiornamento nazionale 6 ottobre 2021, https://www.epicentro.iss.it/coronavirus/bollettino/Bollettino-sorveglianza-integrata-COVID-19_6-ottobre-2021.pdf (consulté le 14 octobre 2021).
[102] International Council of Nurses (2020), Protecting nurses from COVID-19 a top priority: A survey of ICN’s national nursing associations, International Council of Nurses.
[5] Ioannidis, J. (2021), « Infection fatality rate of COVID-19 inferred from seroprevalence data », Bulletin of the World Health Organization, vol. 99, pp. 19–33F, https://doi.org/10.2471/BLT.20.265892.
[77] Jefferies, S. et al. (2020), « COVID-19 in New Zealand and the impact of the national response: a descriptive epidemiological study », The Lancet Public Health, vol. 5/11, https://doi.org/10.1016/S2468-2667(20)30225-5.
[1] Johns Hopkins Coronavirus Resource Center (2021), COVID-19 Dashboard by the Center for Systems Science and Engineering (CSSE) at Johns Hopkins University (JHU), https://coronavirus.jhu.edu/map.html (consulté le 11 octobre 2021).
[47] Katz, M. (2021), « Regardless of Age, Obesity and Hypertension Increase Risks with COVID-19 », JAMA Internal Medicine, vol. 181/3, p. 381, https://doi.org/10.1001/jamainternmed.2020.5415.
[100] Kirzinger, A. et al. (2021), KFF/The Washington Post Frontline Health Care Workers Survey, Kaiser Family Foundation, https://www.kff.org/coronavirus-covid-19/poll-finding/kff-washington-post-health-care-workers/.
[69] Lee, H. et al. (2021), « Power of universal health coverage in the era of COVID-19: A nationwide observational study », The Lancet Regional Health - Western Pacific, vol. 7, https://doi.org/10.1016/j.lanwpc.2020.100088.
[94] Lee, J. et al. (2021), « Disparities in COVID-19 Vaccination Coverage Among Health Care Personnel Working in Long-Term Care Facilities, by Job Category, National Healthcare Safety Network — United States, March 2021 », Morbidity and Mortality Weekly Report, vol. 70/30, pp. 1036-1039, https://www.cdc.gov/mmwr/volumes/70/wr/pdfs/mm7030a2-H.pdf.
[130] Leitner, S. (2021), Number of e-Card consultations: Analysis of eCard consultations during the pandemic/during the lockdown in 2020, Business Intelligence im Gesundheitswesen.
[18] Lopez Bernal, J. et al. (2021), « Effectiveness of Covid-19 Vaccines against the B.1.617.2 (Delta) Variant », N Engl J Med, vol. 385/7, pp. 585-94, https://doi.org/10.1056/NEJMoa2108891.
[98] Luceño-Moreno, L. et al. (2020), « Symptoms of posttraumatic stress, anxiety, depression, levels of resilience and burnout in spanish health personnel during the COVID-19 pandemic », International Journal of Environmental Research and Public Health, vol. 17/15, https://doi.org/10.3390/ijerph17155514.
[161] Mafham, M. et al. (2020), « COVID-19 pandemic and admission rates for and management of acute coronary syndromes in England », The Lancet, vol. 396/10248, https://doi.org/10.1016/S0140-6736(20)31356-8.
[151] Maringe, C. et al. (2020), « The impact of the COVID-19 pandemic on cancer deaths due to delays in diagnosis in England, UK: a national, population-based, modelling study », The Lancet Oncology, vol. 21/8, https://doi.org/10.1016/S1470-2045(20)30388-0.
[58] Martins-Filho, P. et al. (2021), « Racial disparities in covid-19-related deaths in brazil: Black lives matter? », Journal of Epidemiology, vol. 31/3, https://doi.org/10.2188/jea.JE20200589.
[66] Mateo-Urdiales, A. et al. (2021), « Socioeconomic patterns and COVID-19 outcomes before, during and after the lockdown in Italy (2020) », Health and Place, vol. 71, https://doi.org/10.1016/j.healthplace.2021.102642.
[139] McDonald, H. et al. (2020), « Early impact of the coronavirus disease (COVID-19) pandemic and physical distancing measures on routine childhood vaccinations in England, January to April 2020 », Eurosurveillance, vol. 25/19, https://doi.org/10.2807/1560-7917.ES.2020.25.19.2000848.
[162] Metzler, B. et al. (2020), « Decline of acute coronary syndrome admissions in Austria since the outbreak of COVID-19: The pandemic response causes cardiac collateral damage », European Heart Journal, vol. 41/19, pp. 1852-1853, https://doi.org/10.1093/eurheartj/ehaa314.
[105] Ministero della Salute (2021), Vaccinazione antinfluenzale - Confronti coperture nella Popolazione ANZIANA al 2020-2021, https://www.salute.gov.it/imgs/C_17_tavole_19_3_0_file.pdf (consulté le 14 octobre 2021).
[33] Morgan, D. et al. (2020), « Excess mortality : Measuring the direct and indirect impact of COVID-19 », Documents de travail de l’OCDE sur la santé, n° 122, Éditions OCDE, Paris, https://dx.doi.org/10.1787/c5dc0c50-en.
[25] Naaber, P. et al. (2021), « Dynamics of antibody response to BNT162b2 accine after six months: a longitudinal prospective study », The Lancet Regional Health - Europe, https://doi.org/10.1016/j.lanepe.2021.100208.
[73] National Board of Health and Welfare (2021), Statistics on Causes of Death 2020, Official Statistics of Sweden, https://www.socialstyrelsen.se/globalassets/sharepoint-dokument/artikelkatalog/statistik/2021-6-7454.pdf.
[111] National Center for Health Statistics (2021), Mental Health - Household Pulse Survey - COVID-19, https://www.cdc.gov/nchs/covid19/pulse/mental-health.htm (consulté le 30 mai 2021).
[39] Nehme, M. et al. (2021), « COVID-19 Symptoms: Longitudinal Evolution and Persistence in Outpatient Settings », Ann Intern Med, vol. 174/5, pp. 723-725, https://doi.org/10.7326/M20-5926.
[150] Netherlands Comprehensive Cancer Organisation (2021), COVID-19 and cancer, https://iknl.nl/covid-19.
[86] Nguyen, L. et al. (2020), « Risk of COVID-19 among front-line health-care workers and the general community: a prospective cohort study », The Lancet Public Health, vol. 5/9, https://doi.org/10.1016/S2468-2667(20)30164-X.
[155] NHS (2021), A&E Attendances and Emergency Admissions.
[99] NHS (2021), NHS Staff Survey 2020: National Results Briefing.
[59] NIPH (2021), Systematic review: Incidence and severe outcomes from COVID-19 among immigrant and minority ethnic groups and among groups of different socio-economic status, Norwegian Institute of Public Health, https://www.fhi.no/globalassets/dokumenterfiler/rapporter/2021/incidence-and-severe-outcomes-from-covid-19-among-immigrant-and-minority-ethnic-groups-and-among-groups-of-different-socio-economic-status-report-2021.pdf.
[122] NIVEL (2021), Tijdens tweede lockdown gaan 20-24-jarigen vaker naar de huisarts met gevoelens omtrent depressiviteit en angst, https://www.nivel.nl/nl/nieuws/tijdens-tweede-lockdown-gaan-20-24-jarigen-vaker-naar-de-huisarts-met-gevoelens-omtrent (consulté le 14 octobre 2021).
[171] OCDE (2021), « Adaptive Health Financing: Budgetary and Health System Responses to Combat COVID-19 », OECD Journal on Budgeting, https://dx.doi.org/10.1787/69b897fb-en.
[108] OCDE (2021), « Apporter une réponse englobant toutes les composantes de la société face aux conséquences de la crise du COVID 19 sur la santé mentale », Les réponses de l’OCDE face au coronavirus (COVID-19), Éditions OCDE, Paris, https://dx.doi.org/10.1787/f4d9703f-fr.
[15] OCDE (2021), « L’accès aux vaccins anti-COVID-19 dans un monde en crise : état des lieux et stratégies », Les réponses de l’OCDE face au coronavirus (COVID-19), Éditions OCDE, Paris, https://dx.doi.org/10.1787/fe64d679-fr.
[170] OCDE (2021), Perspectives économiques de l’OCDE, Rapport intermédiaire, mars 2021, Éditions OCDE, Paris, https://dx.doi.org/10.1787/01954fa3-fr.
[169] OCDE (2021), Perspectives économiques de l’OCDE, Rapport intermédiaire, septembre 2021 : Reprise : Maintenir le cap, Éditions OCDE, Paris, https://dx.doi.org/10.1787/8d6a5589-fr.
[116] OCDE (2021), « Préserver la santé mentale des jeunes pendant la crise du COVID-19 », Les réponses de l’OCDE face au coronavirus (COVID-19), Éditions OCDE, Paris, https://dx.doi.org/10.1787/dbcb04f5-fr.
[123] OCDE (2021), Preventing Harmful Alcohol Use, Études de l’OCDE sur les politiques de santé, Éditions OCDE, Paris, https://dx.doi.org/10.1787/6e4b4ffb-en.
[9] OCDE (2021), « Renforcer la première ligne : Comment les soins primaires aident les systèmes de santé à s’adapter à la pandémie de COVID-19 », Les réponses de l’OCDE face au coronavirus (COVID-19), Éditions OCDE, Paris, https://dx.doi.org/10.1787/ae139cf5-fr.
[30] OCDE (2021), Statistiques de l’OCDE sur la santé, Éditions OCDE, Paris, https://dx.doi.org/10.1787/health-data-fr.
[8] OCDE (2020), « Beyond containment: Health systems responses to COVID-19 in the OECD », Les réponses de l’OCDE face au coronavirus (COVID-19), Éditions OCDE, Paris, https://dx.doi.org/10.1787/6ab740c0-en.
[11] OCDE (2020), « Flattening the COVID-19 peak: Containment and mitigation policies », Les réponses de l’OCDE face au coronavirus (COVID-19), Éditions OCDE, Paris, https://dx.doi.org/10.1787/e96a4226-en.
[52] OCDE (à paraître), « Rising from the crisis: Policy responses to COVID-19 in long-term care », Les réponses de l’OCDE face au coronavirus (COVID-19), Éditions OCDE, Paris.
[144] OCDE/Observatoire européen des systèmes et des politiques de santé (à paraître), Czech Republic: Country Health Profile 2021, State of Health in the EU, Éditions OCDE, Paris/Observatoire européen des systèmes et des politiques de santé, Bruxelles.
[146] OCDE/Observatoire européen des systèmes et des politiques de santé (à paraître), France: Country Health Profile 2021, Éditions OCDE, Paris/Observatoire européen des systèmes et des politiques de santé, Bruxelles.
[143] OCDE/Observatoire européen des systèmes et des politiques de santé (à paraître), Italy: Country Health Profile 2021, State of Health in the EU, Éditions OCDE, Paris/Observatoire européen des systèmes et des politiques de santé, Bruxelles.
[10] OCDE/Union européenne (2020), Health at a Glance: Europe 2020 : State of Health in the EU Cycle, Éditions OCDE, Paris, https://dx.doi.org/10.1787/82129230-en.
[68] Oh, T., J. Choi et I. Song (2021), « Socioeconomic disparity and the risk of contracting COVID-19 in South Korea: an NHIS-COVID-19 database cohort study », BMC Public Health, vol. 21/1, https://doi.org/10.1186/s12889-021-10207-y.
[163] Oikonomou, E. et al. (2020), « Hospital attendance and admission trends for cardiac diseases during the COVID-19 outbreak and lockdown in Greece », Public Health, vol. 187, https://doi.org/10.1016/j.puhe.2020.08.007.
[87] OMS (2021), COVID-19 Weekly Epidemiological Update, https://www.who.int/docs/default-source/coronaviruse/situation-reports/20210202_weekly_epi_update_25.pdf (consulté le 20 juillet 2021).
[141] OMS (2021), Measles vaccination coverage, https://immunizationdata.who.int/pages/coverage/mcv.html.
[174] OMS (2021), Tracking SARS-CoV-2 Variants, https://www.who.int/en/activities/tracking-SARS-CoV-2-variants/ (consulté le 6 octobre 2021).
[27] OMS (2021), WHO Director-General’s opening remarks at the media briefing on COVID-19 - 8 September 2021, https://www.who.int/director-general/speeches/detail/who-director-general-s-opening-remarks-at-the-media-briefing-on-covid-19---8-september-2021 (consulté le 18 octobre 2021).
[31] OMS (2021), World Health Statistics 2021: Monitoring Health for teh SDGs, Organisation mondiale de la Santé, https://cdn.who.int/media/docs/default-source/gho-documents/world-health-statistic-reports/2021/whs-2021_20may.pdf?sfvrsn=55c7c6f2_3.
[133] OMS (2020), COVID-19 AND NCDs, Organisation mondiale de la Santé, https://www.who.int/publications/m/item/rapid-assessment-of-service-delivery-for-ncds-during-the-covid-19-pandemic.
[51] OMS (2020), Smoking and COVID-19: Scientific Brief, Organisation mondiale de la Santé, Genève, https://apps.who.int/iris/handle/10665/332895.
[120] OMS (2020), The impact of COVID-19 on mental, neurological and substance use services: results of a rapid assessment, Organisation mondiale de la Santé, Genève, https://www.who.int/publications/i/item/978924012455.
[36] ONS (2021), Prevalence of ongoing symptoms following coronavirus (COVID-19) infection in the UK coronavirus (COVID-19) infection in the UK: 7 octobre 2021, Office for National Statistics, https://www.ons.gov.uk/peoplepopulationandcommunity/healthandsocialcare/conditionsanddiseases/bulletins/prevalenceofongoingsymptomsfollowingcoronaviruscovid19infectionintheuk/7october2021 (consulté le 9 octobre 2021).
[78] ONS (2021), Updating ethnic contrasts in deaths involving the coronavirus (COVID-19), England: 24 January 2020 to 31 March 2021, Office for National Statistics, https://www.ons.gov.uk/peoplepopulationandcommunity/birthsdeathsandmarriages/deaths/articles/updatingethniccontrastsindeathsinvolvingthecoronaviruscovid19englandandwales/24january2020to31march2021.
[55] ONS (2020), Deaths involving COVID-19 by local area and socioeconomic deprivation deaths occurring between 1 March and 31 July 2020, Office for National Statistics, https://www.ons.gov.uk/peoplepopulationandcommunity/birthsdeathsandmarriages/deaths/bulletins/deathsinvolvingcovid19bylocalareasanddeprivation/deathsoccurringbetween1marchand31july2020 (consulté le 23 juillet 2021).
[125] ONU Femmes (2020), « COVID-19 and Ending Violence Against Women and Girls », UN Women Headquaters.
[19] Our World in Data (2021), Coronavirus (COVID-19) Vaccinations, https://ourworldindata.org/covid-vaccinations (consulté le 13 octobre 2021).
[80] Papon, S. et I. Robert-Bobée (2020), « Une hausse des décès deux fois plus forte pour les personnes nées à l’étranger que pour celles nées en France en mars-avril 2020 », INSEE FOCUS no.198, https://www.insee.fr/fr/statistiques/4627049#consulter (consulté le 31 mai 2021).
[165] Primessnig, U., B. Pieske et M. Sherif (2021), « Increased mortality and worse cardiac outcome of acute myocardial infarction during the early COVID-19 pandemic », ESC Heart Failure, vol. 8/1, https://doi.org/10.1002/ehf2.13075.
[23] Public Health England (2021), Duration of Protection of COVID-19 Vaccines against Clinical Disease, https://assets.publishing.service.gov.uk/government/uploads/system/uploads/attachment_data/file/1017309/S1362_PHE_duration_of_protection_of_COVID-19_vaccines_against_clinical_disease.pdf.
[142] Public Health England (2021), Quarterly vaccination coverage statistics for children aged up to 5 years in the UK (COVER programme): April to June 2021, https://assets.publishing.service.gov.uk/government/uploads/system/uploads/attachment_data/file/1020972/hpr1621_COVER.pdf.
[106] Public Health England (2021), Surveillance of influenza and other seasonal respiratory viruses in the UK - Winter 2020 to 2021, https://assets.publishing.service.gov.uk/government/uploads/system/uploads/attachment_data/file/995284/Surveillance_of_influenza_and_other_seasonal_respiratory_viruses_in_the_UK_2020_to_2021-1.pdf (consulté le 14 octobre 2021).
[110] Public Health England (2021), Wider Impacts of COVID-19 on Health (WICH) monitoring tool, https://analytics.phe.gov.uk/apps/covid-19-indirect-effects/ (consulté le 19 février 2021).
[67] Public Health England (2020), Disparities in the risk and outcomes of COVID-19, https://assets.publishing.service.gov.uk/government/uploads/system/uploads/attachment_data/file/908434/Disparities_in_the_risk_and_outcomes_of_COVID_August_2020_update.pdf (consulté le 15 mai 2021).
[16] Public Health Ontario (2021), COVID-19 Real-World Vaccine Effectiveness - What We Know So Far, https://www.publichealthontario.ca/-/media/documents/ncov/covid-wwksf/2021/04/wwksf-vaccine-effectiveness.pdf?sc_lang=en (consulté le 8 octobre 2021).
[41] Rajan, S. et al. (2021), « Health System and Policy Analysis - Policy Brief 39 », dans In the wake of the pandemic - Preparing for Long COVID, European Observatory on Health Systems and Policies, https://apps.who.int/iris/bitstream/handle/10665/339629/Policy-brief-39-1997-8073-eng.pdf.
[34] Raleigh, V. (2019), « Trends in life expectancy in EU and other OECD countries : Why are improvements slowing? », Documents de travail de l’OCDE sur la santé, n° 108, Éditions OCDE, Paris, https://dx.doi.org/10.1787/223159ab-en.
[50] Reddy, R. et al. (2021), « The effect of smoking on COVID-19 severity: A systematic review and meta-analysis », Journal of Medical Virology, vol. 93/2, https://doi.org/10.1002/jmv.26389.
[89] RIVM (2021), Epidemiologische situatie van SARS-CoV-2 in Nederland (12 oktober 2021), https://www.rivm.nl/sites/default/files/2021-10/COVID-19_WebSite_rapport_wekelijks_20211012_1259.pdf (consulté le 18 octobre 2021).
[28] Robert Koch Institut (2021), COVID-19-Fälle nach Altersgruppe und Meldewoche, https://www.rki.de/DE/Content/InfAZ/N/Neuartiges_Coronavirus/Daten/Altersverteilung.html (consulté le 20 juillet 2021).
[72] Rommel, A. et al. (2021), « Population with an increased risk of severe COVID-19 in Germany. Analyses from GEDA 2019/2020-EHIS », Journal of Health Monitoring, vol. 6/S2, https://doi.org/10.25646/7859.
[97] Rossi, R. et al. (2020), Mental Health Outcomes among Frontline and Second-Line Health Care Workers during the Coronavirus Disease 2019 (COVID-19) Pandemic in Italy, https://doi.org/10.1001/jamanetworkopen.2020.10185.
[48] Sanchez-Ramirez, D. et D. Mackey (2020), « Underlying respiratory diseases, specifically COPD, and smoking are associated with severe COVID-19 outcomes: A systematic review and meta-analysis », Respiratory Medicine, vol. 171, p. 106096, https://doi.org/10.1016/j.rmed.2020.106096.
[95] Santé publique France (2021), « Couverture vaccinale contre la COVID-19 chez les professionnels exerçant en établissements de santé », Le point sur - 12 août 2021, https://www.santepubliquefrance.fr/content/download/366946/3126335 (consulté le 14 octobre 2021).
[109] Santé publique France (2021), Covid-19 : une enquête pour suivre l’évolution des comportements et de la santé mentale pendant l’épidémie, https://www.santepubliquefrance.fr/etudes-et-enquetes/covid-19-une-enquete-pour-suivre-l-evolution-des-comportements-et-de-la-sante-mentale-pendant-l-epidemie (consulté le 25 novembre 2020).
[103] Schranz, M. et al. (2021), « Die Auswirkungen der COVID-19-Pandemie und assoziierter Public Health-Maßnahmen auf andere meldepflichtige Infektionskrankheiten in Deutschland (MW 1/2016 –32/2020) », Epidemiologisches Bulletin, vol. 7, pp. 3-7, https://doi.org/10.25646/8011.
[168] Scquizzato, T. et al. (2020), « Effects of COVID-19 pandemic on out-of-hospital cardiac arrests: A systematic review », Resuscitation, vol. 157, pp. 241-247, https://doi.org/10.1016/j.resuscitation.2020.10.020.
[135] Serviço Nacional de Saúde (2021), Atividade do Programa de Diabetes, https://transparencia.sns.gov.pt/explore/dataset/diabetes/ (consulté le 19 juillet 2021).
[131] Serviço Nacional de Saúde (2021), Consultas Médicas nos Cuidados de Saúde Primários, https://transparencia.sns.gov.pt/explore/dataset/evolucao-das-consultas-medicas-nos-csp/export/?sort=tempo (consulté le 26 juillet 2021).
[154] Serviço Nacional de Saúde (2021), Serviços de Urgência.
[140] Silveira, M. et al. (2021), « Missed childhood immunizations during the COVID-19 pandemic in Brazil: Analyses of routine statistics and of a national household survey », Vaccine, vol. 39/25, pp. 3404-3409, https://doi.org/10.1016/j.vaccine.2021.04.046.
[32] Simonson, L. et C. Viboud (2021), « Mortality: A comprehensive look at the COVID-19 pandemic death toll », eLife, vol. 10, p. e71974, https://doi.org/10.7554/eLife.71974.
[156] Stam, C. et B. Blatter (2021), Letsels 2020: Kerncijfers LIS, VeiligheidNL.
[79] Statens Serum Institut (2020), Epidemiologisk trend og fokus: Herkomst (etnicitet), https://files.ssi.dk/COVID19-epi-trendogfokus-07052020-4eu7.
[71] Statistics Netherlands (2021), Sociaal-demografische verschillen in COVID-19-sterfte tijdens de eerste golf van de corona-epidemie, https://www.cbs.nl/nl-nl/longread/statistische-trends/2021/sociaal-demografische-verschillen-in-covid-19-sterfte-tijdens-de-eerste-golf-van-de-corona-epidemie/3-resultaten.
[118] Statistique Canada (2020), La santé mentale des Canadiens pendant la pandémie de COVID-19, https://www150.statcan.gc.ca/n1/pub/11-627-m/11-627-m2020039-fra.htm (consulté le 1 avril 2021).
[124] Stockwell, S. et al. (2021), « Changes in physical activity and sedentary behaviours from before to during the COVID-19 pandemic lockdown: a systematic review », BMJ Open Sport & Exercise Medicine, vol. 7, p. e000960, https://doi.org/doi:10.1136/bmjsem-2020-000960.
[74] Subedi, R., L. Greenberg et M. Turcotte (2020), Taux de mortalité attribuable à la COVID-19 dans les quartiers ethnoculturels du Canada, https://www150.statcan.gc.ca/n1/pub/45-28-0001/2020001/article/00079-fra.htm.
[40] Sudre, C. et al. (2021), « Attributes and predictors of long COVID », Nature Medicine, vol. 27/4, pp. 626-631, https://doi.org/10.1038/s41591-021-01292-y.
[126] Suleman, M. et al. (2021), Unequal pandemic, fairer recovery: The COVID-19 impact inquiry report, The Health Foundation, Londres.
[35] Taquet, M. et al. (2021), « Incidence, co-occurrence, and evolution of long-COVID features: A 6-month retrospective cohort study of 273,618 survivors of COVID-19 », PLoS Med, vol. 18/9, https://doi.org/10.1371/journal.pmed.1003773.
[49] Tartof, S. et al. (2020), « Obesity and Mortality Among Patients Diagnosed With COVID-19: Results From an Integrated Health Care Organization », Annals of internal medicine, vol. 173/10, https://doi.org/10.7326/M20-3742.
[83] The Austrian National Public Health Institute (2021), Factsheet: COVID-19 in Austria - incidence, mortality and vacciation versus socio-economic aspects.
[152] The Health Foundation (2021), Longer waits, missing patients and catching up - How is elective care in England coping with the continuing impact of COVID-19?, https://www.health.org.uk/news-and-comment/charts-and-infographics/how-is-elective-care-coping-with-the-continuing-impact-of-covid-19 (consulté le 30 mai 2021).
[24] Thomas, S. et al. (2021), « Safety and Efficacy of the BNT162b2 mRNA Covid-19 Vaccine through 6 Months », NEJM, https://doi.org/10.1056/NEJMoa2110345.
[157] Toet, H., E. Sprik et B. Blatter (2020), Effecten van de Corona maatregelen op SEH-bezoeken? Stand van zaken tot en met september 2020, VeiligheidNL, https://www.veiligheid.nl/organisatie/publicaties/short-report--effecten-van-de-corona-lock-down-op-seh-bezoeken-- (consulté le 13 octobre 2021).
[13] Twohig, K. et al. (2021), « Hospital admission and emergency care attendance risk for SARS-CoV-2 delta (B.1.617.2) compared with alpha (B.1.1.7) variants of concern: a cohort study », Lancet Infect Dis, https://doi.org/10.1016/S1473-3099(21)00475-8.
[17] Vaccine Effectiveness Expert Panel (2021), Vaccine Effectiveness Expert Panel - consensus narrative, 27 August 2021, https://assets.publishing.service.gov.uk/government/uploads/system/uploads/attachment_data/file/1017253/S1359_VEEP_Vaccine_Effectiveness_Table__1_.pdf (consulté le 13 octobre 2021).
[82] Wachtler, B. et J. Hoebel (2020), « Social Inequalities and COVID-19: Social-Epidemiological Perspectives on the Pandemic », Gesundheitswesen, vol. 82/8-9, https://doi.org/10.1055/a-1226-6708.
[60] Wachtler, B. et al. (2020), « Socioeconomic inequalities in the risk of SARS-CoV-2 infection – First results from an analysis of surveillance data from Germany », Journal of Health Monitoring, vol. 5/5 (S7), https://doi.org/10.25646/7057.
[107] WMO (2021), Air Quality and Climate Bulletin - No.1 September, https://library.wmo.int/doc_num.php?explnum_id=10791 (consulté le 14 octobre 2021).
Notes
← 1. Les taux de contamination signalés au Mexique sont faibles. En effet, le taux de dépistage y étant peu important (début juin 2021, le pays n’effectuait que 0.07 test par jour pour 1 000 habitants, contre 3.4 au Chili ou 1.2 en Colombie), il est probable que les taux réels de contamination soient beaucoup plus élevés.
← 2. En octobre 2021, l’Organisation mondiale de la santé (OMS) avait isolé quatre « variants préoccupants » (OMS, 2021[174]). Il s’agit des variants Alpha et Beta (identifiés l’un et l’autre en décembre 2020), Gamma (identifié en janvier 2021) et Delta (identifié en mai 2021).
← 3. La plupart des pays de l’OCDE ont recours principalement aux vaccins Pfizer-BioNTech, Moderna (vaccins à ARNm) ou Oxford-AstraZeneca dans leurs campagnes de vaccination contre le COVID-19.
← 4. Il convient toutefois de garder à l’esprit que la surmortalité peut résulter de différents facteurs comme une grave épidémie de grippe ou une canicule. Dans certains pays où elle est positive pour les années 2020 et 2021, la surmortalité incluera des causes autres que le COVID-19.
← 5. Le bilan des décès dus au COVID-19 étant nettement plus faible, il y a lieu de penser que ces décès ont été largement sous-estimés dans le pays.
← 6. Les professionnels de santé et les travailleurs sociaux représentent environ 7 % de la main-d’œuvre mondiale.